Anamnesis y examen
Principales factores de diagnóstico
común
presencia de factores de riesgo
Los factores de riesgo importantes incluyen: obesidad, estado puberal, etnia indoasiática o negra, predisposición genética/antecedentes familiares positivos.
acantosis pigmentaria
Presente en el 90% al 95% de los pacientes.[59]
Manifestación cutánea de la resistencia a la insulina que se caracteriza por presentar la piel hiperpigmentada y aterciopelada, más a menudo en las áreas intertriginosas.[Figure caption and citation for the preceding image starts]: Acantosis pigmentariaDe la colección de la Dra. Jennifer Miller [Citation ends].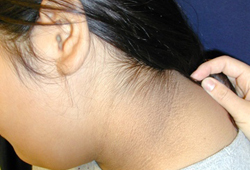 [Figure caption and citation for the preceding image starts]: Acantosis pigmentaria en un niño con obesidadDe la colección de la Dra. Jennifer Miller [Citation ends].
[Figure caption and citation for the preceding image starts]: Acantosis pigmentaria en un niño con obesidadDe la colección de la Dra. Jennifer Miller [Citation ends].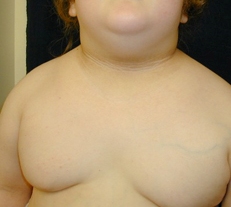 [Figure caption and citation for the preceding image starts]: Acantosis pigmentaria en los pliegues del cuelloDe la colección de la Dra. Jennifer Miller [Citation ends].
[Figure caption and citation for the preceding image starts]: Acantosis pigmentaria en los pliegues del cuelloDe la colección de la Dra. Jennifer Miller [Citation ends].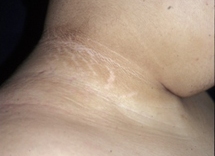 [Figure caption and citation for the preceding image starts]: Acantosis pigmentaria en la axilaDe la colección de la Dra. Jennifer Miller [Citation ends].
[Figure caption and citation for the preceding image starts]: Acantosis pigmentaria en la axilaDe la colección de la Dra. Jennifer Miller [Citation ends].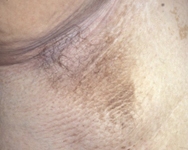
No es específica de la diabetes mellitus de tipo 2 y se puede observar también en niños con obesidad y diabetes mellitus de tipo 1.
poliuria
Generalmente se presenta en pacientes con glucosa plasmática en ayunas >16.7 mmol/L (>300 mg/dL) y/o hemoglobina A1c (HbA1c) >86 mmol/mol (>10%)
polidipsia
Generalmente se presenta en pacientes con glucosa plasmática en ayunas >16.7 mmol/L (>300 mg/dL) y/o HbA1c >86 mmol/mol (>10%).
infrecuente
nicturia
A causa de la diuresis inducida por glucosa.
Otros factores de diagnóstico
común
hipertensión
Con frecuencia está presente en el momento del diagnóstico.
infección por hongos
Más comúnmente en las áreas vaginal, peneana o entre los pliegues de la piel.
infecciones de la piel
Celulitis o abscesos.
infecciones del tracto urinario
Cistitis o pielonefritis.
fatiga
A causa de glucosa elevada y/o comorbilidades.
visión borrosa
A causa de glucosa elevada y/o comorbilidades.
infrecuente
pérdida de peso
En general, hay poca o ninguna pérdida de peso, aunque puede presentarse si la hiperglucemia es significativa.
Factores de riesgo
Fuerte
obesidad
Los niños con obesidad tienen hiperinsulinismo y tienen aproximadamente un 40% menos de metabolismo de la glucosa estimulado por la insulina en comparación con los niños sin obesidad.[31][32][33]
La grasa visceral es más activa metabólicamente que la grasa subcutánea y produce adipocinas que causan resistencia a la insulina. La cantidad de grasa visceral en adolescentes con obesidad se correlaciona directamente con los niveles de insulina basales y estimulados por la glucosa y se correlaciona de manera inversa con la sensibilidad a la insulina.[44]
predisposición genética/antecedentes familiares
Un riesgo 3.5 veces mayor en hermanos de personas afectadas en comparación con la población general.
Entre el 80% y el 100% de concordancia en gemelos monocigóticos.[42]
Más de 20 loci se han asociado con la diabetes mellitus de tipo 2 (DMT2) en adultos, y el más importante es NIDDM1, que se describe entre hermanos mexicano-estadounidenses en el condado de Starr, Texas.[43]
antecedentes étnicos de alto riesgo
La mayoría de la diabetes mellitus de tipo 2 (DMT2) de aparición en la infancia se produce en niños descendientes de grupos raciales/étnicos de alto riesgo.[10][16][17] En EE. UU., entre 1990 y 1998, el número de niños indígenas estadounidenses y nativos de Alaska diagnosticados con DMT2 aumentó un 71%.[16] A pesar de que los grupos de riesgo pueden variar de un país a otro, el grupo de mayor riesgo a nivel mundial es personas del subcontinente índico.[18] En comparación con los niños de raza blanca, los de ascendencia del subcontinente índico manifiestan adiposidad, resistencia a la insulina y trastornos metabólicos de obesidad en etapas más tempranas y tienen una tendencia hacia la adiposidad central, incluso con un IMC similar.[19] Un tercio de los niños y jóvenes mexicano-estadounidenses con diabetes en el sur de California y más de dos tercios en el sur de Texas presenta DMT2.[20][21] Las diferencias étnicas en los antecedentes de sensibilidad a la insulina también están indicados en estudios de Cincinnati, Arkansas y Texas, donde los pacientes de raza negra representan entre el 70% y el 75% de los pacientes con DMT2 pediátrica.[22][23] Se observa mayor respuesta de insulina estimulada y en ayunas a la glucosa oral y menos lipólisis en niños de raza negra prepúberes y púberes en comparación con niños de raza blanca, ajustada según el peso, la edad y la etapa puberal.[49]
pubertad
La pubertad se asocia con una resistencia relativa a la insulina, reflejada por un aumento de 2 a 3 veces en la respuesta pico de insulina a la glucosa oral o intravenosa y una reducción del 30% en la eliminación de la glucosa mediada por insulina.[32] La pubertad también puede precipitar la insuficiencia de las células beta en presencia de resistencia a la insulina preexistente.
sexo femenino
En la diabetes tipo 2 de aparición juvenil, las mujeres se ven más afectadas que los hombres.[10]
Débil
pequeño para la edad gestacional
La programación intrauterina como resultado de la restricción del crecimiento prenatal y la limitación de nutrientes en el útero limita la capacidad de las células beta e induce la resistencia a la insulina en los tejidos periféricos.[37]
crecimiento rápido en la infancia
entorno intrauterino diabético
Los niños expuestos a un entorno intrauterino diabético tienen un riesgo 3.7 veces mayor en comparación con sus hermanos nacidos antes de que la madre fuera diabética.[36]
alimentación con biberón
El período de lactancia materna reduce el odds ratio de obesidad infantil aproximadamente un 20% en comparación con la lactancia con leche de fórmula.[41] La lactancia con leche de fórmula se asocia más probablemente con la sobrealimentación. El período de lactancia materna implica una ingesta calórica más adecuada en una etapa fundamental del desarrollo.
ingesta elevada de proteínas en la infancia
ovarios poliquísticos
Asociado a la resistencia a la insulina y al hiperinsulinismo, que predispone a la diabetes mellitus tipo 2.
contenido lipídico intramiocelular
Los datos in vitro e in vivo sugieren que la ceramida elevada en el músculo esquelético afecta la acción de la insulina y, por ende, disminuye la captación de glucosa dentro del músculo.[46]
depósito de grasa en el hígado
Los aumentos de la alanina aminotransferasa se asocian con una reducción de la sensibilidad a la insulina hepática y el desarrollo de la diabetes mellitus de tipo 2 (DMT2).[47]
El uso de este contenido está sujeto a nuestra cláusula de exención de responsabilidad