As manifestações clínicas iniciais são variáveis, de ausência de sintomas a complicações da doença hepática em estágio terminal. Uma proporção cada vez maior é identificada por meio de investigação de enzimas hepáticas elevadas assintomáticas detectadas em exames laboratoriais de rotina.[5]Kaplan GG, Laupland KB, Butzner D, et al. The burden of large and small duct primary sclerosing cholangitis in adults and children: a population-based analysis. Am J Gastroenterol. 2007 May;102(5):1042-9.
http://www.ncbi.nlm.nih.gov/pubmed/17313496?tool=bestpractice.com
[6]Bambha K, Kim WR, Talwalkar J, et al. Incidence, clinical spectrum, and outcomes of primary sclerosing cholangitis in a United States community. Gastroenterology. 2003 Nov;125(5):1364-9.
http://www.ncbi.nlm.nih.gov/pubmed/14598252?tool=bestpractice.com
O diagnóstico baseia-se em uma combinação de características clínicas, testes hepáticos com padrão colestático, achados colangiográficos e achados histológicos. No entanto, ele frequentemente é tardio em relação ao momento da apresentação devido a sintomas sutis e a uma evolução insidiosa.
Para o diagnóstico, é necessário descartar colangite esclerosante secundária (outras condições que possam causar anormalidades do ducto biliar e síndromes clínicas e colangiográficas semelhantes [por exemplo, trauma cirúrgico ao ducto biliar, coledocolitíase, pancreatite recorrente, lesão cáustica de quimioterapia intra-arterial, ou neoplasia maligna]).[25]Abdalian R, Heathcote EJ. Sclerosing cholangitis: a focus on secondary causes. Hepatology. 2006 Nov;44(5):1063-74.
http://www.ncbi.nlm.nih.gov/pubmed/17058222?tool=bestpractice.com
Uma deterioração súbita e acentuada do estado clínico ou dos exames bioquímicos pode indicar a presença de complicações, como estenose dominante/relevante ou colangiocarcinoma.
Pacientes com doença hepática avançada ou cirrose devem ser encaminhados para um centro de transplante de fígado para avaliação e manejo.
Fatores históricos
Cerca de metade dos pacientes é assintomática.[4]Kingham JG, Kochar N, Gravenor MB. Incidence, clinical patterns and outcomes of primary sclerosing cholangitis in South Wales, United Kingdom. Gastroenterology 2004 Jun;126(7):1929-30.
http://www.ncbi.nlm.nih.gov/pubmed/15188211?tool=bestpractice.com
Os sintomas manifestos comuns incluem fadiga, dor na parte superior do abdome e prurido. Fadiga é muito inespecífica, mas pode estar presente no momento do diagnóstico.[5]Kaplan GG, Laupland KB, Butzner D, et al. The burden of large and small duct primary sclerosing cholangitis in adults and children: a population-based analysis. Am J Gastroenterol. 2007 May;102(5):1042-9.
http://www.ncbi.nlm.nih.gov/pubmed/17313496?tool=bestpractice.com
[11]Bergquist A, Said K, Broome U. Changes over a 20-year period in the clinical presentation of primary sclerosing cholangitis in Sweden. Scand J Gastroenterol. 2007 Jan;42(1):88-93.
http://www.ncbi.nlm.nih.gov/pubmed/17190768?tool=bestpractice.com
Geralmente, a dor abdominal é inespecífica e localizada no quadrante superior direito ou no epigástrio.[5]Kaplan GG, Laupland KB, Butzner D, et al. The burden of large and small duct primary sclerosing cholangitis in adults and children: a population-based analysis. Am J Gastroenterol. 2007 May;102(5):1042-9.
http://www.ncbi.nlm.nih.gov/pubmed/17313496?tool=bestpractice.com
[8]Tischendorf JJ, Hecker H, Kruger M, et al. Characterization, outcome, and prognosis in 273 patients with primary sclerosing cholangitis: a single center study. Am J Gastroenterol. 2007 Jan;102(1):107-14.
http://www.ncbi.nlm.nih.gov/pubmed/17037993?tool=bestpractice.com
[11]Bergquist A, Said K, Broome U. Changes over a 20-year period in the clinical presentation of primary sclerosing cholangitis in Sweden. Scand J Gastroenterol. 2007 Jan;42(1):88-93.
http://www.ncbi.nlm.nih.gov/pubmed/17190768?tool=bestpractice.com
O prurido geralmente é generalizado e intermitente, embora também possa ser intenso e interferir no sono e nas atividades diárias. Pacientes com doença hepática também podem queixar-se de amarelamento da pele; fezes claras e com odor extremamente forte e difíceis de eliminar com a descarga; sangue no vômito; confusão; e um aumento da circunferência abdominal.
A história médica pregressa pode revelar doença inflamatória intestinal (normalmente colite ulcerativa, mas também doença de Crohn), e as estimativas indicam sua presença em 50% a mais de 80% dos pacientes - estima-se que 0.6% a 4.3% dos pacientes com doença inflamatória intestinal tenham colangite esclerosante primária.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
[9]Tabibian JH, Ali AH, Lindor KD. Primary sclerosing cholangitis, part 1: epidemiology, etiopathogenesis, clinical features, and treatment. Gastroenterol Hepatol (N Y). 2018 May;14(5):293-304.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6034608
http://www.ncbi.nlm.nih.gov/pubmed/29991937?tool=bestpractice.com
[13]Karlsen TH, Folseraas T, Thorburn D, et al. Primary sclerosing cholangitis - a comprehensive review. J Hepatol. 2017 Aug 10;67(6):1298-323.
https://www.journal-of-hepatology.eu/article/S0168-8278(17)32196-7/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/28802875?tool=bestpractice.com
A doença inflamatória intestinal pode se desenvolver antes ou depois da colangite esclerosante primária e frequentemente é caracterizada por pancolite com preservação retal e ileíte de refluxo.[6]Bambha K, Kim WR, Talwalkar J, et al. Incidence, clinical spectrum, and outcomes of primary sclerosing cholangitis in a United States community. Gastroenterology. 2003 Nov;125(5):1364-9.
http://www.ncbi.nlm.nih.gov/pubmed/14598252?tool=bestpractice.com
[11]Bergquist A, Said K, Broome U. Changes over a 20-year period in the clinical presentation of primary sclerosing cholangitis in Sweden. Scand J Gastroenterol. 2007 Jan;42(1):88-93.
http://www.ncbi.nlm.nih.gov/pubmed/17190768?tool=bestpractice.com
[24]Loftus EV Jr, Harewood GC, Loftus CG, et al. PSC-IBD: a unique form of inflammatory bowel disease associated with primary sclerosing cholangitis. Gut. 2005 Jan;54(1):91-6.
https://gut.bmj.com/content/54/1/91.long
http://www.ncbi.nlm.nih.gov/pubmed/15591511?tool=bestpractice.com
Exame físico
Os sinais de apresentação podem incluir escoriações (decorrentes do prurido), perda de peso (em razão da má absorção de gordura, doença inflamatória intestinal ativa, e/ou doença hepática avançada), icterícia, esplenomegalia, ascite, encefalopatia, hemorragia esofágica por varizes, e/ou febre (decorrente de colangite bacteriana episódica).
Exames laboratoriais de rotina
Embora os exames laboratoriais não sejam diagnósticos de colangite esclerosante primária, anormalidades (sobretudo fosfatase alcalina sérica elevada) podem sugerir ou corroborar o diagnóstico.
Testes de função hepática
Necessários para todos os pacientes que apresentam os sintomas acima e em pacientes com uma história de doença inflamatória intestinal, mesmo que estejam assintomáticos.
Aproximadamente 75% dos pacientes demonstram um padrão colestático.[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
A fosfatase alcalina sérica é derivada do fígado e dos ossos, e está elevada na maioria dos pacientes com colangite esclerosante primária, embora possa estar normal em até 8.5% dos pacientes, e está mais frequentemente normal nas crianças.[26]Broomé U, Olsson R, Lööf L, et al. Natural history and prognostic factors in 305 Swedish patients with primary sclerosing cholangitis. Gut. 1996 Apr;38(4):610-5.
https://gut.bmj.com/content/gutjnl/38/4/610.full.pdf
http://www.ncbi.nlm.nih.gov/pubmed/8707097?tool=bestpractice.com
[27]Wilschanski M, Chait P, Wade JA, et al. Primary sclerosing cholangitis in 32 children: clinical, laboratory, and radiographic features, with survival analysis. Hepatology. 1995 Nov;22(5):1415-22.
http://www.ncbi.nlm.nih.gov/pubmed/7590657?tool=bestpractice.com
A fosfatase alcalina elevada é acompanhada pelo nível de gama-glutamiltransferase (gama-GT) sérica, que também estará elevado em distúrbios hepáticos. Uma fosfatase alcalina sérica elevada com um nível de gama-glutamiltransferase normal deve justificar uma avaliação quanto à presença de doenças ósseas.
A maioria dos pacientes tem uma elevação leve a moderada dos níveis de aminotransferase sérica (tipicamente 2-3 vezes o limite superior da faixa normal). Níveis de aminotransferase predominantes, ou níveis maiores que 5 vezes o limite superior do normal, podem sugerir hepatite autoimune de sobreposição, mas os critérios precisos para sobreposição de colangite esclerosante primária-hepatite autoimune não estão disponíveis.[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
Os níveis de bilirrubina oscilam nos estágios iniciais da doença e é mais comum permanecerem persistentemente elevados na doença avançada.
A albumina e o tempo de protrombina geralmente estão dentro das faixas normais porque a maioria dos pacientes tem a função de síntese do fígado intacta no momento do diagnóstico (embora a albumina possa estar baixa em razão de uma doença inflamatória intestinal).
Uma trombocitopenia (contagem plaquetária <150.000 mm³) no hemograma completo indica doença hepática avançada.[28]Afdhal N, McHutchison J, Brown R, et al. Thrombocytopenia associated with chronic liver disease. J Hepatol. 2008 Jun;48(6):1000-7.
https://www.journal-of-hepatology.eu/article/S0168-8278(08)00221-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/18433919?tool=bestpractice.com
Exames laboratoriais adicionais
Autoanticorpos
Não há autoanticorpos específicos para (ou diagnóstico de) colangite esclerosante primária. Portanto, os autoanticorpos séricos não devem ser rotineiramente testados nos pacientes com possível colangite esclerosante primária, para fins diagnósticos ou de estratificação de risco.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
O teste de autoanticorpos pode ser apropriado quando são feitas as considerações a seguir:
colangite biliar primária (o anticorpo antimitocondrial quase sempre está presente em pacientes com colangite biliar primária e está notadamente ausente em pacientes com colangite esclerosante primária)
Síndrome de sobreposição de hepatite autoimune-colangite esclerosante primária (fator antinuclear [FAN] e anticorpo antimúsculo liso).
A importância clínica dos autoanticorpos que podem estar presentes nos pacientes de colangite esclerosante primária (por exemplo, autoanticorpo citoplasmático antineutrofílico atípico (ANCA), FAN, anticorpo antimúsculo liso, fator reumatoide) não está clara.
O FAN e o anticorpo antimúsculo liso estão presentes em 8% a 77% e 0% e 83%, respectivamente, dos pacientes com colangite esclerosante primária.[16]Hov JR, Boberg KM, Karlsen TH. Autoantibodies in primary sclerosing cholangitis. World J Gastroenterol. 2008 Jun 28;14(24):3781-91.
http://www.ncbi.nlm.nih.gov/pubmed/18609700?tool=bestpractice.com
A presença de autoanticorpos séricos não deve descartar um diagnóstico de colangite esclerosante primária (ou sugerir um diagnóstico alternativo) em pacientes cujos quadros clínicos sejam consistentes com colangite esclerosante primária.
Imunoglobulinas
Geralmente realizados em pacientes com uma história clínica e testes hepáticos anormais sugestivos de hepatite autoimune ou colangite biliar primária.
Não é uma parte essencial da avaliação laboratorial para colangite esclerosante primária, mas se imunoglobulina G (IgG) ou imunoglobulina M (IgM) estiver elevada e a suspeita clínica for alta, a colangite esclerosante primária não pode ser descartada.
No entanto, IgG elevada é mais comumente associada à hepatite autoimune, e IgM elevada é mais comumente associada à colangite biliar primária.[29]Boberg KM, Aadland E, Jahnsen J, et al. Incidence and prevalence of primary biliary cirrhosis, primary sclerosing cholangitis, and autoimmune hepatitis in a Norwegian population. Scand J Gastroenterol. 1998 Jan;33(1):99-103.
http://www.ncbi.nlm.nih.gov/pubmed/9489916?tool=bestpractice.com
Níveis elevados de imunoglobulina G4 (IgG4) foram associados a uma doença esclerosante linfoplasmocítica de múltiplos órgãos que pode incluir uma colangite esclerosante. A colangite associada à IgG4 está frequentemente associada a pancreatite autoimune e responde prontamente à imunossupressão com corticosteroides. Até 15% dos pacientes com colangite esclerosante primária têm níveis séricos de IgG4 elevados.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
O diagnóstico de colangite esclerosante associada a IgG4 é sugerido por uma IgG4 >5.6 g/L, enquanto pode ser descartado por IgG4 sérica de 1.4 a 2.8 g/L, em combinação com uma razão IgG4/IgG1 de <0.24.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
As orientações dos EUA recomendam testar todos os pacientes com possível colangite esclerosante primária para IgG4, enquanto as diretrizes europeias recomendam determinar os níveis de IgG4 em todos os adultos com colangite esclerosante primária de grandes ductos no momento do diagnóstico.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
[30]Chapman R, Fevery J, Kalloo A, et al. Diagnosis and management of primary sclerosing cholangitis. Hepatology. 2010 Feb;51(2):660-78.
https://aasldpubs.onlinelibrary.wiley.com/doi/full/10.1002/hep.23294
http://www.ncbi.nlm.nih.gov/pubmed/20101749?tool=bestpractice.com
Cobre
Os níveis de cobre na urina geralmente são medidos nos pacientes com uma história clínica e testes hepáticos anormais sugestivos de doença de Wilson.
Não é uma parte rotineira ou essencial da avaliação laboratorial de colangite esclerosante primária, mas como podem ser observados níveis elevados em pacientes com qualquer forma de doença hepática colestática, a colangite esclerosante primária não deve ser descartada se os níveis estiverem elevados.
Ceruloplasmina
Se o cobre na urina estiver elevado, o nível de ceruloplasmina pode ser útil para distinguir a colangite esclerosante primária da doença de Wilson.
Há relatos de que o nível de ceruloplasmina é alto em pacientes com colangite esclerosante primária, mas é tipicamente baixo em pacientes com a doença de Wilson.
Exames por imagem
Exames de imagem da árvore biliar são essenciais para estabelecer o diagnóstico.
Ultrassonografia abdominal
Exame inicial não invasivo para investigar a presença de ductos biliares anormais (dilatados) e cálculos, e também pode fornecer evidências de uma doença hepática mais avançada.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
Não fornece uma avaliação adequada da árvore biliar para diagnóstico ou exclusão de colangite esclerosante primária.
Tomografia computadorizada (TC)
Uma TC abdominal pode revelar um espessamento de ducto biliar, dilatação focal ou sacular de ducto intra-hepático e linfadenopatia. Também podem ser identificadas lesões em massa sugestivas de colangiocarcinoma.[31]Walker SL, McCormick PA. Diagnosing cholangiocarcinoma in primary sclerosing cholangitis: an "evidence based radiology" review. Abdom Imaging. 2008 Jan-Feb;33(1):14-7.
http://www.ncbi.nlm.nih.gov/pubmed/17874262?tool=bestpractice.com
[32]Campbell WL, Peterson MS, Federle MP, et al. Using CT and cholangiography to diagnose biliary tract carcinoma complicating primary sclerosing cholangitis. AJR Am J Roentgenol. 2001 Nov;177(5):1095-100.
https://www.ajronline.org/doi/full/10.2214/ajr.177.5.1771095
http://www.ncbi.nlm.nih.gov/pubmed/11641179?tool=bestpractice.com
[33]Ament AE, Haaga JR, Wiedenmann SD, et al. Primary sclerosing cholangitis: CT findings. J Comput Assist Tomogr. 1983 Oct;7(5):795-800.
http://www.ncbi.nlm.nih.gov/pubmed/6886129?tool=bestpractice.com
TCs são úteis em pacientes com sintomas recorrentes ou achados laboratoriais que indicam o agravamento da doença sugestivo de um possível colangiocarcinoma.
Colangiografia
Tanto a colangiopancreatografia por ressonância magnética (CPRM) quanto a colangiopancreatografia retrógrada endoscópica (CPRE) podem estabelecer um diagnóstico e fornecer informações sobre a distribuição e extensão da doença.
A CPRM é o exame diagnóstico preferido para a suspeita de colangite esclerosante primária em adultos e crianças.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
[34]Lindor KD, Kowdley KV, Harrison ME; American College of Gastroenterology. ACG clinical guideline: primary sclerosing cholangitis. Am J Gastroenterol. 2015 May;110(5):646-59.
https://gi.org/guideline/primary-sclerosing-cholangitis
http://www.ncbi.nlm.nih.gov/pubmed/25869391?tool=bestpractice.com
A CPRM não é invasiva e tem um desempenho comparável à CPRE com alta sensibilidade e especificidade para o diagnóstico; e não está associada com riscos de pancreatite, sangramento, colangite ou perfuração.[30]Chapman R, Fevery J, Kalloo A, et al. Diagnosis and management of primary sclerosing cholangitis. Hepatology. 2010 Feb;51(2):660-78.
https://aasldpubs.onlinelibrary.wiley.com/doi/full/10.1002/hep.23294
http://www.ncbi.nlm.nih.gov/pubmed/20101749?tool=bestpractice.com
[35]Dave M, Elmunzer BJ, Dwamena BA, et al. Primary sclerosing cholangitis: meta-analysis of diagnostic performance of MR cholangiopancreatography. Radiology. 2010 Aug;256(2):387-96.
http://www.ncbi.nlm.nih.gov/pubmed/20656832?tool=bestpractice.com
[36]de Rougemont O, Dutkowski P, Clavien PA. Clinical update on inflammatory disorders of the GI tract: liver transplantation. In: Mayerle J, Tilg H, eds. Clinical update on inflammatory disorders of the gastrointestinal tract. Frontiers of Gastrointestinal Research. Vol. 26. Basel: Karger; 2010:59-71. CPRM também pode ser usada para investigar as características da hepatite autoimune em crianças com colangite esclerosante primária e para procurar colangite esclerosante primária em crianças com hepatite autoimune.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
A CPRE deve ser evitada para o diagnóstico da colangite esclerosante primária.[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
Deve ser obtida uma CPRM 3D com imagens axiais ponderadas em T1 e T2 e captação de contraste.[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
Os aspectos colangiográficos característicos da colangite esclerosante primária são pequenas irregularidades ductais, redução das ramificações ou estreitamento da árvore biliar intra-hepática e formação de estenoses multifocais nos ductos biliares intra e extra-hepáticos com áreas de ductos biliares de diâmetros normais e dilatados, resultando em uma aparência 'frisada'. No entanto, redução das ramificações ou 'diminuição' da árvore biliar intra-hepática também pode estar presente em pacientes com cirrose de qualquer causa.[37]Terada T, Nakanuma Y. Intrahepatic cholangiographic appearance simulating primary sclerosing cholangitis in several hepatobiliary diseases: a postmortem cholangiographic and histopathological study in 154 livers at autopsy. Hepatology. 1995 Jul;22(1):75-81.
http://www.ncbi.nlm.nih.gov/pubmed/7601436?tool=bestpractice.com
[Figure caption and citation for the preceding image starts]: Achados de colangiopancreatografia retrógrada endoscópica (CPRE) em um paciente com colangite esclerosante primária: estenoses multifocais dos ductos biliares intra e extra-hepáticosDo acervo do Dr. Kris Kowdley [Citation ends].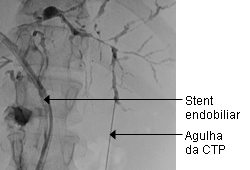 [Figure caption and citation for the preceding image starts]: Colangiopancreatografia retrógrada endoscópica normalDo acervo do Dr. Michael Saunders [Citation ends].
[Figure caption and citation for the preceding image starts]: Colangiopancreatografia retrógrada endoscópica normalDo acervo do Dr. Michael Saunders [Citation ends].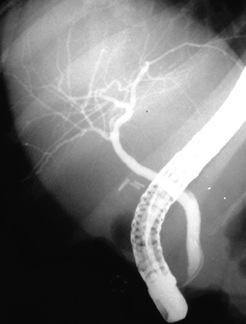 [Figure caption and citation for the preceding image starts]: Colangiografia-pancreatografia normaisDo acervo do Dr. Michael Saunders [Citation ends].
[Figure caption and citation for the preceding image starts]: Colangiografia-pancreatografia normaisDo acervo do Dr. Michael Saunders [Citation ends].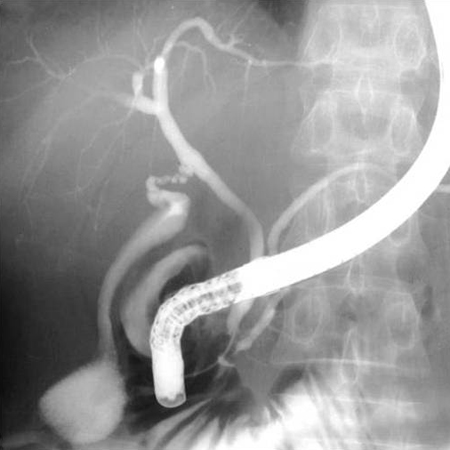
A CPRE é indicada quando a CPRM não é diagnóstica ou quanto a intervenção terapêutica está prevista (por exemplo, citologia do escovado para verificar a possível presença de neoplasia maligna coexistente, extração de cálculos de ducto biliar e dilatação de estenoses proeminentes nos ductos biliares).[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
[30]Chapman R, Fevery J, Kalloo A, et al. Diagnosis and management of primary sclerosing cholangitis. Hepatology. 2010 Feb;51(2):660-78.
https://aasldpubs.onlinelibrary.wiley.com/doi/full/10.1002/hep.23294
http://www.ncbi.nlm.nih.gov/pubmed/20101749?tool=bestpractice.com
[35]Dave M, Elmunzer BJ, Dwamena BA, et al. Primary sclerosing cholangitis: meta-analysis of diagnostic performance of MR cholangiopancreatography. Radiology. 2010 Aug;256(2):387-96.
http://www.ncbi.nlm.nih.gov/pubmed/20656832?tool=bestpractice.com
[36]de Rougemont O, Dutkowski P, Clavien PA. Clinical update on inflammatory disorders of the GI tract: liver transplantation. In: Mayerle J, Tilg H, eds. Clinical update on inflammatory disorders of the gastrointestinal tract. Frontiers of Gastrointestinal Research. Vol. 26. Basel: Karger; 2010:59-71. A CPRE terapêutica também deve ser realizada nos pacientes com colangite esclerosante primária se apresentarem colangite bacteriana que não apresentar resposta adequada a antibióticos.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
Por definição, "estenose dominante" é uma estenose com diâmetro ≤1.5 mm no ducto colédoco ou com diâmetro ≤1 mm no ducto hepático por CPRE. O termo "estenose dominante" é usado apenas com a CPRE e não com a RNM/CPRM, pois a RNM/CPRM tem resolução espacial abaixo do ideal. As estenoses do ducto colédoco e do ducto hepático observadas na RNM são chamadas de estenoses de "alto grau" ou "graves".[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
O termo "estenose relevante" é usado para descrever as estenoses de relevância clínica que não atendem aos critérios de "dominante" e "alto grau". A European Association for the Study of the Liver (EASL) define "estenose relevante" como uma estenose biliar de alto grau no exame de imagem, no ducto colédoco ou no ducto hepático, com sinais ou sintomas de coléstase obstrutiva e/ou colangite bacteriana (em que uma estenose de alto grau é uma estenose biliar na RNM/CPRM com >75% de redução do diâmetro do ducto no ducto colédoco ou no ducto hepático).[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
A American Association for the Study of Liver Diseases (AASLD) define "estenose relevante" como qualquer estenose biliar do ducto colédoco ou ducto hepático associado com sinais ou sintomas de coléstase obstrutiva e/ou colangite bacteriana.[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
Densitometria óssea
O exame de densidade mineral óssea usando absorciometria por dupla emissão de raios X (DXA) é sugerido a todos os pacientes no momento do diagnóstico e em intervalos de 2 a 3 ou 4 anos (com base nos fatores de risco) para detectar osteoporose.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
[30]Chapman R, Fevery J, Kalloo A, et al. Diagnosis and management of primary sclerosing cholangitis. Hepatology. 2010 Feb;51(2):660-78.
https://aasldpubs.onlinelibrary.wiley.com/doi/full/10.1002/hep.23294
http://www.ncbi.nlm.nih.gov/pubmed/20101749?tool=bestpractice.com
[34]Lindor KD, Kowdley KV, Harrison ME; American College of Gastroenterology. ACG clinical guideline: primary sclerosing cholangitis. Am J Gastroenterol. 2015 May;110(5):646-59.
https://gi.org/guideline/primary-sclerosing-cholangitis
http://www.ncbi.nlm.nih.gov/pubmed/25869391?tool=bestpractice.com
[38]Zein CO, Jorgensen RA, Clarke B, et al. Alendronate improves bone mineral density in primary biliary cirrhosis: a randomized placebo-controlled trial. Hepatology. 2005 Oct;42(4):762-71.
https://aasldpubs.onlinelibrary.wiley.com/doi/full/10.1002/hep.20866
http://www.ncbi.nlm.nih.gov/pubmed/16175618?tool=bestpractice.com
[39]Collier J. Bone disorders in chronic liver disease. Hepatology. 2007 Oct;46(4):1271-8.
https://aasldpubs.onlinelibrary.wiley.com/doi/full/10.1002/hep.21852
http://www.ncbi.nlm.nih.gov/pubmed/17886334?tool=bestpractice.com
Colonoscopia
Os pacientes recém-diagnosticados com colangite esclerosante primária devem ser submetidos a uma ileocolonoscopia com biópsia, independentemente de terem ou não um diagnóstico de doença inflamatória intestinal.
A ileocolonoscopia deve ser repetida (orientações dos EUA) ou pode ser considerada (diretrizes europeias) a cada 5 anos se não houver presença de doença inflamatória intestinal ou sempre que o paciente apresentar sintomas que sugerirem doença inflamatória intestinal.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
A partir dos 15 anos de idade, todos os pacientes com doença inflamatória intestinal coexistente devem se submeter regularmente a uma colonoscopia de alta definição de vigilância devido ao risco elevado de câncer colorretal. As orientações dos EUA sugerem intervalos de vigilância de 1 a 2 anos, enquanto as diretrizes europeias recomendam a vigilância anualmente, com intervalos de 1 a 2 anos se não houver atividade inflamatória.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
[30]Chapman R, Fevery J, Kalloo A, et al. Diagnosis and management of primary sclerosing cholangitis. Hepatology. 2010 Feb;51(2):660-78.
https://aasldpubs.onlinelibrary.wiley.com/doi/full/10.1002/hep.23294
http://www.ncbi.nlm.nih.gov/pubmed/20101749?tool=bestpractice.com
[34]Lindor KD, Kowdley KV, Harrison ME; American College of Gastroenterology. ACG clinical guideline: primary sclerosing cholangitis. Am J Gastroenterol. 2015 May;110(5):646-59.
https://gi.org/guideline/primary-sclerosing-cholangitis
http://www.ncbi.nlm.nih.gov/pubmed/25869391?tool=bestpractice.com
[40]Vleggaar FP, Lutgens MW, Claessen MM, et al. Review article: the relevance of surveillance endoscopy in long-lasting inflammatory bowel disease. Aliment Pharmacol Ther. 2007 Dec;26 Suppl 2:47-52.
http://www.ncbi.nlm.nih.gov/pubmed/18081648?tool=bestpractice.com
Estadiamento da fibrose
A AASLD sugere o uso de exames de imagem não invasivos para detectar fibrose avançada e cirrose nos adultos com colangite esclerosante primária.[41]Sterling RK, Duarte-Rojo A, Patel K, et al. AASLD practice guideline on imaging-based noninvasive liver disease assessment of hepatic fibrosis and steatosis. Hepatology. 2025 Feb 1;81(2):672-724.
https://journals.lww.com/hep/fulltext/2025/02000/aasld_practice_guideline_on_imaging_based.30.aspx
Tanto a elastografia transitória quanto a elastografia por ressonância magnética são recomendadas para estadiar a fibrose.[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
[41]Sterling RK, Duarte-Rojo A, Patel K, et al. AASLD practice guideline on imaging-based noninvasive liver disease assessment of hepatic fibrosis and steatosis. Hepatology. 2025 Feb 1;81(2):672-724.
https://journals.lww.com/hep/fulltext/2025/02000/aasld_practice_guideline_on_imaging_based.30.aspx
A AASLD desaconselha o uso de exames de imagem como exames independentes para avaliar a regressão ou progressão da fibrose hepática.[41]Sterling RK, Duarte-Rojo A, Patel K, et al. AASLD practice guideline on imaging-based noninvasive liver disease assessment of hepatic fibrosis and steatosis. Hepatology. 2025 Feb 1;81(2):672-724.
https://journals.lww.com/hep/fulltext/2025/02000/aasld_practice_guideline_on_imaging_based.30.aspx
Histologia
A biópsia hepática pode corroborar o diagnóstico de colangite esclerosante primária, mas raramente ela é diagnóstica e não é necessária se achados clínicos, laboratoriais e radiográficos já sugerirem colangite esclerosante primária. Há evidências para sugerir que a biópsia hepática em pacientes com colangite esclerosante primária diagnosticada colangiograficamente acrescente novas informações ou afete o manejo em apenas 1.3% dos pacientes.[42]Burak KW, Angulo P, Lindor KD. Is there a role for liver biopsy in primary sclerosing cholangitis? Am J Gastroenterol. 2003 May;98(5):1155-8.
http://www.ncbi.nlm.nih.gov/pubmed/12809842?tool=bestpractice.com
No entanto, a biópsia hepática deve ser considerada (orientações dos EUA) e é recomendada (diretrizes europeias) para diagnosticar a colangite esclerosante primária de pequenos ductos (a qual deve levantar suspeita e caracteriza-se por achados laboratoriais e histológicos típicos de colangite esclerosante primária, mas com colangiografia normal, especialmente na presença de doença inflamatória intestinal) ou para avaliar distúrbios alternativos ou sobrepostos, como hepatite autoimune associada a colangite esclerosante primária.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
[34]Lindor KD, Kowdley KV, Harrison ME; American College of Gastroenterology. ACG clinical guideline: primary sclerosing cholangitis. Am J Gastroenterol. 2015 May;110(5):646-59.
https://gi.org/guideline/primary-sclerosing-cholangitis
http://www.ncbi.nlm.nih.gov/pubmed/25869391?tool=bestpractice.com
A biópsia hepática também é útil para o estadiamento da doença (principalmente para detectar cirrose, caso não esteja clinicamente aparente).[30]Chapman R, Fevery J, Kalloo A, et al. Diagnosis and management of primary sclerosing cholangitis. Hepatology. 2010 Feb;51(2):660-78.
https://aasldpubs.onlinelibrary.wiley.com/doi/full/10.1002/hep.23294
http://www.ncbi.nlm.nih.gov/pubmed/20101749?tool=bestpractice.com
A característica histológica patognomônica da colangite esclerosante primária é a colangite fibro-obliterativa, encontrada em <12% dos pacientes que se submetem a biópsia hepática.[43]Wiesner RH, LaRusso NF, Ludwig J, et al. Comparison of the clinicopathologic features of primary sclerosing cholangitis and primary biliary cirrhosis. Gastroenterology. 1985 Jan;88(1 Pt 1):108-14.
http://www.ncbi.nlm.nih.gov/pubmed/3880553?tool=bestpractice.com
Outros achados histológicos são inespecíficos e incluem: fibrose periductal e inflamação, ausência de ductos biliares em alguns tratos portais (denominada ductopenia focal), e proliferação ductal em outros tratos portais.[44]Ludwig J, Barham SS, LaRusso NF, et al. Morphologic features of chronic hepatitis associated with primary sclerosing cholangitis and chronic ulcerative colitis. Hepatology. 1981 Nov-Dec;1(6):632-40.
http://www.ncbi.nlm.nih.gov/pubmed/7308996?tool=bestpractice.com
Durante procedimentos intervencionistas para avaliar o trato biliar, deve-se realizar uma citologia do escovado para descartar colangiocarcinoma, embora o rendimento seja notadamente baixo, em torno de 18%.[45]Baron TH, Harewood GC, Rumalla A, et al. A prospective comparison of digital image analysis and routine cytology for the identification of malignancy in biliary tract strictures. Clin Gastroenterol Hepatol. 2004 Mar;2(3):214-9.
http://www.ncbi.nlm.nih.gov/pubmed/15017605?tool=bestpractice.com
O diagnóstico de colangiocarcinoma continua difícil, e as investigações devem incluir marcadores tumorais, como CA 19-9, exames de imagem e análise por hibridização in situ fluorescente (FISH) de amostras de tecido intraductal obtidas durante a CPRE.[2]European Association for the Study of the Liver. EASL clinical practice guidelines on sclerosing cholangitis. J Hepatol. 2022 Sep;77(3):761-806.
https://www.doi.org/10.1016/j.jhep.2022.05.011
http://www.ncbi.nlm.nih.gov/pubmed/35738507?tool=bestpractice.com
[3]Bowlus CL, Arrivé L, Bergquist A, et al. AASLD practice guidance on primary sclerosing cholangitis and cholangiocarcinoma. Hepatology. 2023 Feb 1;77(2):659-702.
https://www.doi.org/10.1002/hep.32771
http://www.ncbi.nlm.nih.gov/pubmed/36083140?tool=bestpractice.com
[30]Chapman R, Fevery J, Kalloo A, et al. Diagnosis and management of primary sclerosing cholangitis. Hepatology. 2010 Feb;51(2):660-78.
https://aasldpubs.onlinelibrary.wiley.com/doi/full/10.1002/hep.23294
http://www.ncbi.nlm.nih.gov/pubmed/20101749?tool=bestpractice.com
[46]Liew ZH, Loh TJ, Lim TK, et al. Role of fluorescence in situ hybridization in diagnosing cholangiocarcinoma in indeterminate biliary strictures. J Gastroenterol Hepatol. 2018 Jan;33(1):315-9.
http://www.ncbi.nlm.nih.gov/pubmed/28543841?tool=bestpractice.com
 [Figure caption and citation for the preceding image starts]: Colangiopancreatografia retrógrada endoscópica normalDo acervo do Dr. Michael Saunders [Citation ends].
[Figure caption and citation for the preceding image starts]: Colangiopancreatografia retrógrada endoscópica normalDo acervo do Dr. Michael Saunders [Citation ends]. [Figure caption and citation for the preceding image starts]: Colangiografia-pancreatografia normaisDo acervo do Dr. Michael Saunders [Citation ends].
[Figure caption and citation for the preceding image starts]: Colangiografia-pancreatografia normaisDo acervo do Dr. Michael Saunders [Citation ends].