A DC pode envolver qualquer parte do trato gastrointestinal, desde a boca até a área perianal. O diagnóstico de DC é sugerido por uma história típica apoiada por achados físicos, especialmente envolvimento perianal.
O quadro clínico da DC e a ordem das investigações realizadas variam com base na parte do trato gastrointestinal envolvida, no grau de inflamação e na presença de complicações. A American Gastroenterological Association (AGA) sugere o uso de uma combinação de estratégia de monitoramento baseada em biomarcadores associada a uma baseada nos sintomas, em vez de uma estratégia baseada apenas nos sintomas em pacientes com DC em remissão sintomática.[54]Ananthakrishnan AN, Adler J, Chachu KA, et al. AGA clinical practice guideline on the role of biomarkers for the management of crohn's disease. Gastroenterology. 2023 Dec;165(6):1367-99.
https://www.gastrojournal.org/article/S0016-5085(23)05064-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/37981354?tool=bestpractice.com
História
Uma história familiar de doença inflamatória intestinal (DII) aumenta a probabilidade de DC. É mais comum em brancos que em negros ou asiáticos e em indivíduos de origem judaica asquenaze.[10]Feuerstein JD, Cheifetz AS. Crohn disease: epidemiology, diagnosis, and management. Mayo Clin Proc. 2017 Jul;92(7):1088-103.
https://www.mayoclinicproceedings.org/article/S0025-6196(17)30313-0/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/28601423?tool=bestpractice.com
[16]Aniwan S, Harmsen WS, Tremaine WJ, et al. Incidence of inflammatory bowel disease by race and ethnicity in a population-based inception cohort from 1970 through 2010. Therap Adv Gastroenterol. 2019 Feb 6;12:1756284819827692.
https://journals.sagepub.com/doi/10.1177/1756284819827692
http://www.ncbi.nlm.nih.gov/pubmed/30792818?tool=bestpractice.com
[17]Betteridge JD, Armbruster SP, Maydonovitch C, et al. Inflammatory bowel disease prevalence by age, gender, race, and geographic location in the US military health care population. Inflamm Bowel Dis. 2013 Jun;19(7):1421-7.
http://www.ncbi.nlm.nih.gov/pubmed/23518811?tool=bestpractice.com
Judeus asquenazes apresentam um risco 2 a 4 vezes mais elevado de DC.[1]Podolsky DK. Inflammatory bowel disease. N Engl J Med. 2002 Aug 8;347(6):417-29.
http://www.ncbi.nlm.nih.gov/pubmed/12167685?tool=bestpractice.com
[2]Ekbom A, Helmick C, Zack M, et al. The epidemiology of inflammatory bowel disease: a large, population-based study in Sweden. Gastroenterology. 1991 Feb;100(2):350-8.
http://www.ncbi.nlm.nih.gov/pubmed/1985033?tool=bestpractice.com
Normalmente, o início da DC ocorre na segunda a quarta década de vida, com um pico menor dos 50 aos 60 anos.[10]Feuerstein JD, Cheifetz AS. Crohn disease: epidemiology, diagnosis, and management. Mayo Clin Proc. 2017 Jul;92(7):1088-103.
https://www.mayoclinicproceedings.org/article/S0025-6196(17)30313-0/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/28601423?tool=bestpractice.com
[11]Torres J, Mehandru S, Colombel JF, et al. Crohn's disease. Lancet. 2017 Apr 29;389(10080):1741-55.
http://www.ncbi.nlm.nih.gov/pubmed/27914655?tool=bestpractice.com
[12]Molodecky NA, Soon IS, Rabi DM, et al. Increasing incidence and prevalence of the inflammatory bowel diseases with time, based on systematic review. Gastroenterology. 2012 Jan;142(1):46-54;e42;quiz e30.
https://www.gastrojournal.org/article/S0016-5085(11)01378-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/22001864?tool=bestpractice.com
O quadro clínico da DC inclui diferentes combinações de sintomas, incluindo fadiga, diarreia, dor abdominal, perda de peso, febre e sangramento gastrointestinal. Muitos pacientes apresentam sintomas inespecíficos e permanecem não diagnosticados por muitos anos.
Descartar causas alternativas
A anamnese também deve descartar causas alternativas dos sintomas. Viagem recente, uso recente de antibióticos ou contato com pessoas doentes sugerem uma causa infecciosa para diarreia.
A tuberculose (TB) intestinal é um diagnóstico diferencial importante que não deve ser ignorado.[55]Kedia S, Das P, Madhusudhan KS, et al. Differentiating Crohn's disease from intestinal tuberculosis. World J Gastroenterol. 2019 Jan 28;25(4):418-32.
https://www.wjgnet.com/1007-9327/full/v25/i4/418.htm
http://www.ncbi.nlm.nih.gov/pubmed/30700939?tool=bestpractice.com
Tratar incorretamente a DC com imunossupressão pode causar risco de vida.[56]Gurzu S, Molnar C, Contac AO, et al. Tuberculosis terminal ileitis: a forgotten entity mimicking Crohn's disease. World J Clin Cases. 2016 Sep 16;4(9):273-80.
https://www.wjgnet.com/2307-8960/full/v4/i9/273.htm
http://www.ncbi.nlm.nih.gov/pubmed/27672643?tool=bestpractice.com
Em casos de suspeita elevada, os pacientes podem exigir tratamento empírico de TB sob orientação especializada.[57]Ooi CJ, Makharia GK, Hilmi I, et al. Asia Pacific consensus statements on Crohn's disease. Part 1: definition, diagnosis, and epidemiology. J Gastroenterol Hepatol. 2016 Jan;31(1):45-55.
https://onlinelibrary.wiley.com/doi/full/10.1111/jgh.12956
http://www.ncbi.nlm.nih.gov/pubmed/25819140?tool=bestpractice.com
Um modelo bayesiano baseado em resultados metanalíticos pode auxiliar na diferenciação entre DC e TB intestinal em casos de incerteza diagnóstica.[55]Kedia S, Das P, Madhusudhan KS, et al. Differentiating Crohn's disease from intestinal tuberculosis. World J Gastroenterol. 2019 Jan 28;25(4):418-32.
https://www.wjgnet.com/1007-9327/full/v25/i4/418.htm
http://www.ncbi.nlm.nih.gov/pubmed/30700939?tool=bestpractice.com
[58]Limsrivilai J, Shreiner AB, Pongpaibul A, et al. Meta-analytic Bayesian model for differentiating intestinal tuberculosis from Crohn's disease. Am J Gastroenterol. 2017 Mar;112(3):415-27.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5551982
http://www.ncbi.nlm.nih.gov/pubmed/28045023?tool=bestpractice.com
Exame físico
Os pacientes apresentam um conjunto de achados abdominais, incluindo desconforto abdominal no quadrante inferior direito e massa abdominal palpável.
O que deve ser realizado:
Inspeção oral para úlceras
Inspeção perineal para acrocórdones perianais, fístulas, abscessos e tratos sinusais
Exame de toque retal para sangue oculto e descartar massa.
A pele deve ser inspecionada quanto a sinais de manifestações cutâneas extraintestinais da DC, como eritema nodoso e pioderma gangrenoso. O índice de massa corporal deve ser calculado como linha basal para futuras alterações no peso.[Figure caption and citation for the preceding image starts]: Braços e mãos de um paciente mostrando a presença de eritema nodosoCDC/ Margaret Renz [Citation ends].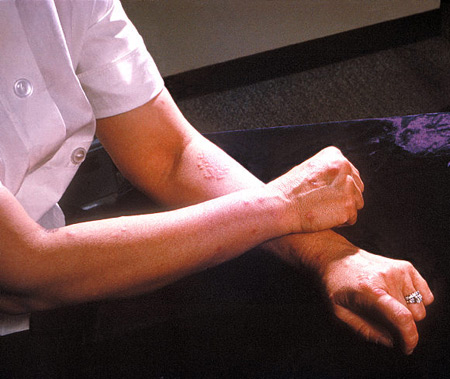
Investigações laboratoriais iniciais
Todos os pacientes devem realizar hemograma completo, um perfil metabólico abrangente, teste de proteína C-reativa e exame de velocidade de hemossedimentação à apresentação inicial.[59]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
Um perfil de ferro e vitamina B12 e níveis de folato séricos devem ser realizados.[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[61]Dignass AU, Gasche C, Bettenworth D, et al. European consensus on the diagnosis and management of iron deficiency and anaemia in inflammatory bowel diseases. J Crohns Colitis. 2015 Mar;9(3):211-22.
https://academic.oup.com/ecco-jcc/article/9/3/211/361529
http://www.ncbi.nlm.nih.gov/pubmed/25518052?tool=bestpractice.com
As fezes devem ser enviadas para microscopia (incluindo para ovos, cistos e parasitas) e cultura.[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
O teste para a toxina de Clostridium difficile é indicado especialmente se houver história de uso recente de antibióticos. A infecção por C difficile está associada a aumento da mortalidade em curto e longo prazos em pacientes com DII.[62]Balram B, Battat R, Al-Khoury A, et al. Risk factors associated with Clostridium difficile infection in inflammatory bowel disease: a systematic review and meta-analysis. J Crohns Colitis. 2019 Jan 1;13(1):27-38.
https://academic.oup.com/ecco-jcc/article/13/1/27/5104729
http://www.ncbi.nlm.nih.gov/pubmed/30247650?tool=bestpractice.com
A sorologia para Yersinia enterocolitica deve ser solicitada em pacientes com suspeita clínica de ileíte.[63]Matsumoto T, Iida M, Matsui T, et al. Endoscopic findings in Yersinia enterocolitica enterocolitis. Gastrointest Endosc. 1990 Nov-Dec;36(6):583-7.
http://www.ncbi.nlm.nih.gov/pubmed/2279647?tool=bestpractice.com
Exames de imagem
Radiografias abdominais simples devem fazer parte dos exames iniciais solicitados. Elas não são diagnósticas de DC, mas podem ser sugestivas e ajudar na avaliação da gravidade. Dilatação das alças intestinais e pneumoperitôneo podem ser visíveis.
Estudos de tomografia computadorizada (TC) e ressonância magnética (RM)
Os exames de TC e RM oferecem imagens de resolução mais alta que os estudos radiológicos por contraste, bem como informações adicionais sobre órgãos e estruturas abdominais (por exemplo, linfadenopatia e neoplasias malignas) para auxiliar no diagnóstico.[59]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
Os pacientes que são capazes de tolerar o contraste oral são candidatos à enterografia por TC ou enterografia por RM.[64]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
A enterografia por TC é sensível (75% a 90%) e pode avaliar diagnósticos alternativos e complicações potenciais da DC (por exemplo, obstrução, abscesso, fístula).[64]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
As características da enterografia por RM (sensibilidade de 77% a 82%, especificidade de 80% a 100%) são semelhantes às da enterografia por TC, mas a disponibilidade pode ser limitada.[64]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
As diretrizes sugerem que a enterografia por RM deve ser o exame de escolha, pois não expõe o paciente à radiação ionizante.[59]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[65]Bruining DH, Zimmermann EM, Loftus EV Jr, et al; Society of Abdominal Radiology Crohn’s Disease-Focused Panel. Consensus recommendations for evaluation, interpretation, and utilization of computed tomography and magnetic resonance enterography in patients with small bowel Crohn's disease. Radiology. 2018 Mar;286(3):776-99.
https://pubs.rsna.org/doi/10.1148/radiol.2018171737
http://www.ncbi.nlm.nih.gov/pubmed/29319414?tool=bestpractice.com
[Figure caption and citation for the preceding image starts]: Tomografia computadorizada (TC) mostrando espessamento do íleo terminal em um paciente com exacerbação da doença de CrohnFornecido pelo Dr. Wissam Bleibel, Dr. Bishal Mainali, Dr. Chandrashekhar Thukral e Dr. Mark A. Peppercorn, os autores anteriores deste tópico [Citation ends].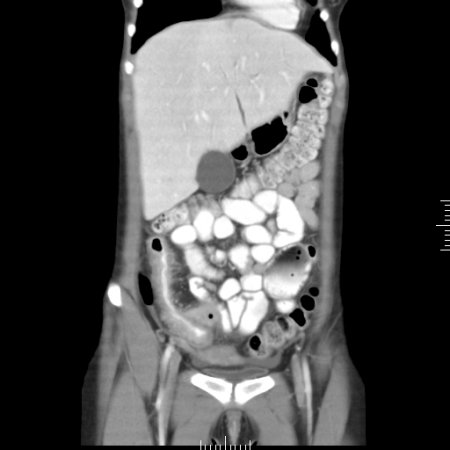 [Figure caption and citation for the preceding image starts]: Tomografia computadorizada (TC) mostrando espessamento do íleo terminal em um paciente com exacerbação da doença de CrohnFornecido pelo Dr. Wissam Bleibel, Dr. Bishal Mainali, Dr. Chandrashekhar Thukral e Dr. Mark A. Peppercorn, os autores anteriores deste tópico [Citation ends].
[Figure caption and citation for the preceding image starts]: Tomografia computadorizada (TC) mostrando espessamento do íleo terminal em um paciente com exacerbação da doença de CrohnFornecido pelo Dr. Wissam Bleibel, Dr. Bishal Mainali, Dr. Chandrashekhar Thukral e Dr. Mark A. Peppercorn, os autores anteriores deste tópico [Citation ends].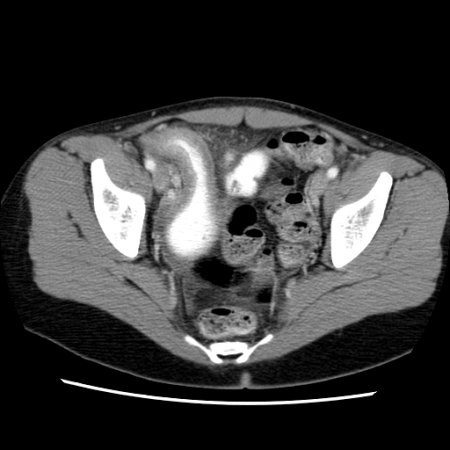
A enterografia por TC e a enterografia por RM são úteis para avaliação pós-operatória e avaliação de recorrência.[66]Yung DE, Har-Noy O, Tham YS, et al. Capsule endoscopy, magnetic resonance enterography, and small bowel ultrasound for evaluation of postoperative recurrence in Crohn's disease: systematic review and meta-analysis. Inflamm Bowel Dis. 2017 Dec 19;24(1):93-100.
https://academic.oup.com/ibdjournal/article/24/1/93/4757506
http://www.ncbi.nlm.nih.gov/pubmed/29272490?tool=bestpractice.com
Ultrassonografia
Uma ultrassonografia do abdome e da pelve pode ser considerada.[59]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[64]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
A sensibilidade e a especificidade variam de 75% a 94% e de 67% a 100%, respectivamente.[64]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
A ultrassonografia pode facilitar a detecção de complicações extramurais, a detecção e avaliação de estenoses estenóticas e o monitoramento da evolução da doença.[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[67]Bots S, De Voogd F, De Jong M, et al. Point-of-care intestinal ultrasound in IBD patients: disease management and diagnostic yield in a real-world cohort and proposal of a point-of-care algorithm. J Crohns Colitis. 2022 May 10;16(4):606-15.
https://academic.oup.com/ecco-jcc/article/16/4/606/6391192?login=false
http://www.ncbi.nlm.nih.gov/pubmed/34636839?tool=bestpractice.com
Obesidade e defesa (no paciente com indisposição aguda) podem impedir a compressão adequada da sonda de ultrassonografia. A ultrassonografia pode não ser tão eficaz quanto as modalidades de TC ou RM para a determinação de etiologias alternativas.[64]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
Endoscopia
A ileocolonoscopia com biópsias deve ser realizada na avaliação de suspeita de DC.[59]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[64]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
A ileocolonoscopia e os estudos de imagem são complementares no diagnóstico da DC.[59]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[64]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
As alterações da mucosa sugestivas de DC incluem nodularidade da mucosa, eritema, edema, ulcerações, friabilidade, estenose e a identificação de abertura da fístula no trato.[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
As lesões são descontínuas, com áreas intermitentes de intestino de aspecto normal (lesões descontínuas e segmentares [skip lesions]). Evidências de um reto normal e envolvimento isolado do íleo terminal apoiam o diagnóstico.[Figure caption and citation for the preceding image starts]: vista endoscópica da ileíte de CrohnFornecido pelo Dr. Wissam Bleibel, Dr. Bishal Mainali, Dr. Chandrashekhar Thukral e Dr. Mark A. Peppercorn, os autores anteriores deste tópico [Citation ends].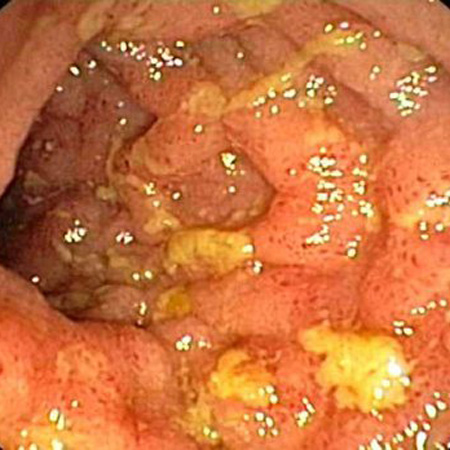
Biópsias segmentares do cólon e do íleo devem ser obtidas para avaliar a evidência microscópica de DC.[59]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
As características microscópicas que ajudam a distinguir a colite ulcerativa da DC incluem granulomas, a alteração da arquitetura e a distribuição da doença.[68]Feakins RM; British Society of Gastroenterology. Inflammatory bowel disease biopsies: updated British Society of Gastroenterology reporting guidelines. J Clin Pathol. 2013 Dec;66(12):1005-26.
http://jcp.bmj.com/content/66/12/1005.long
http://www.ncbi.nlm.nih.gov/pubmed/23999270?tool=bestpractice.com
A inflamação granulomatosa é, entretanto, relatada em uma minoria de pacientes com DC (30% a 50%); ela não é necessária para o diagnóstico.[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[68]Feakins RM; British Society of Gastroenterology. Inflammatory bowel disease biopsies: updated British Society of Gastroenterology reporting guidelines. J Clin Pathol. 2013 Dec;66(12):1005-26.
http://jcp.bmj.com/content/66/12/1005.long
http://www.ncbi.nlm.nih.gov/pubmed/23999270?tool=bestpractice.com
Biópsias de mucosa não comprometida ajudam a identificar a extensão da doença histológica.[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
Se tuberculose estiver sendo cogitada, o tecido das biópsias ileocecais poderá ser testado quanto à presença de Mycobacterium tuberculosis.[57]Ooi CJ, Makharia GK, Hilmi I, et al. Asia Pacific consensus statements on Crohn's disease. Part 1: definition, diagnosis, and epidemiology. J Gastroenterol Hepatol. 2016 Jan;31(1):45-55.
https://onlinelibrary.wiley.com/doi/full/10.1111/jgh.12956
http://www.ncbi.nlm.nih.gov/pubmed/25819140?tool=bestpractice.com
A endoscopia digestiva alta não é rotineiramente necessária como parte da avaliação diagnóstica, mas pode ser realizada em pacientes com sinais e sintomas do trato gastrointestinal superior.[59]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
A endoscopia por cápsula é normalmente reservada para pacientes com estudos de imagem radiológica normais ou duvidosos nos quais há um alto índice de suspeita de doença.[59]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
A avaliação por cápsula biodegradável é recomendada antes da endoscopia para reduzir o risco de retenção da cápsula.[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
Calprotectina fecal
A calprotectina fecal é um marcador não invasivo de inflamação intestinal.[69]van Rheenen PF, Van de Vijver E, Fidler V. Faecal calprotectin for screening of patients with suspected inflammatory bowel disease: diagnostic meta-analysis. BMJ. 2010 Jul 15;341:c3369.
https://www.bmj.com/content/341/bmj.c3369
http://www.ncbi.nlm.nih.gov/pubmed/20634346?tool=bestpractice.com
[70]Kopylov U, Yung DE, Engel T, et al. Fecal calprotectin for the prediction of small-bowel Crohn's disease by capsule endoscopy: a systematic review and meta-analysis. Eur J Gastroenterol Hepatol. 2016 Oct;28(10):1137-44.
http://www.ncbi.nlm.nih.gov/pubmed/27415156?tool=bestpractice.com
[71]Kalla R, Ventham NT, Satsangi J, et al. Crohn's disease. BMJ. 2014 Nov 19;349:g6670. Ela é liberada nas fezes quando os neutrófilos se reúnem no sítio de qualquer inflamação do trato gastrointestinal. Nos pacientes com idade <60 anos com sintomas gastrointestinais inferiores e exames iniciais normais, o teste de calprotectina fecal pode ser realizado para descartar causas de inflamação colônica. Entretanto, nos pacientes com idade >60 anos com suspeita de câncer colorretal, o teste de calprotectina fecal deve ser interpretado com cautela.
A calprotectina fecal pode ajudar a diferenciar a DII da síndrome do intestino irritável.[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
A calprotectina fecal não é específica para a DC e pode estar aumentada nas fezes em outras patologias intestinais (por exemplo, gastroenterite infecciosa, diverticulite ou câncer colorretal), ou em pacientes que fazem uso de anti-inflamatórios não esteroidais (AINEs) e aspirina.[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[72]Deputy M, Devanaboina R, Al Bakir I, et al. The role of faecal calprotectin in the diagnosis of inflammatory bowel disease. BMJ. 2023 Feb 13;380:e068947. Essa falta de especificidade limita seu papel diagnóstico.
A calprotectina fecal é amplamente utilizada no cenário da atenção primária como um teste para "descartar", quando a DII é improvável na presença de uma calprotectina normal. Na DII ela é usada para monitorar:[54]Ananthakrishnan AN, Adler J, Chachu KA, et al. AGA clinical practice guideline on the role of biomarkers for the management of crohn's disease. Gastroenterology. 2023 Dec;165(6):1367-99.
https://www.gastrojournal.org/article/S0016-5085(23)05064-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/37981354?tool=bestpractice.com
[59]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[73]Mao R, Xiao YL, Gao x, et al. Fecal calprotectin in predicting relapse of inflammatory bowel diseases: a meta-analysis of prospective studies. Inflamm Bowel Dis. 2012 Oct;18(10):1894-9.
http://www.ncbi.nlm.nih.gov/pubmed/22238138?tool=bestpractice.com
[74]Mosli MH, Zou G, Garg SK, et al. C-reactive protein, fecal calprotectin, and stool lactoferrin for detection of endoscopic activity in symptomatic inflammatory bowel disease patients: a systematic review and meta-analysis. Am J Gastroenterol. 2015 Jun;110(6):802-19.
http://www.ncbi.nlm.nih.gov/pubmed/25964225?tool=bestpractice.com
[75]Rokkas T, Portincasa P, Koutroubakis IE. Fecal calprotectin in assessing inflammatory bowel disease endoscopic activity: a diagnostic accuracy meta-analysis. J Gastrointestin Liver Dis. 2018 Sep;27(3):299-306.
https://www.jgld.ro/jgld/index.php/jgld/article/view/63
http://www.ncbi.nlm.nih.gov/pubmed/30240474?tool=bestpractice.com
Recidiva em pacientes com DII quiescente e
Detecção e monitoramento da atividade da doença em pacientes sintomáticos, evitando potencialmente o monitoramento endoscópico invasivo e com uso intensivo de recursos.
As medições de calprotectina fecal podem ter um papel na predição de recidiva, na avaliação da eficácia do tratamento e na predição de recidivas pós-cirúrgicas.[59]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[60]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
O teste também foi proposto para a DC pós-operatória.[76]Yamamoto T, Shimoyama T. Monitoring and detection of disease recurrence after resection for Crohn's disease: the role of non-invasive fecal biomarkers. Expert Rev Gastroenterol Hepatol. 2017 Oct;11(10):899-909.
http://www.ncbi.nlm.nih.gov/pubmed/28708427?tool=bestpractice.com
Um valor de calprotectina fecal <150 microgramas/g e uma proteína C-reativa normal sugere ausência de inflamação ativa nos pacientes em remissão sintomática; a avaliação endoscópica pode ser evitada nesses pacientes. Entretanto, níveis elevados de biomarcadores nesses pacientes justificam uma avaliação endoscópica.[54]Ananthakrishnan AN, Adler J, Chachu KA, et al. AGA clinical practice guideline on the role of biomarkers for the management of crohn's disease. Gastroenterology. 2023 Dec;165(6):1367-99.
https://www.gastrojournal.org/article/S0016-5085(23)05064-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/37981354?tool=bestpractice.com
Nos pacientes com DC com sintomas leves, os níveis de biomarcadores, isoladamente, não conseguem predizer a atividade endoscópica, enquanto nos pacientes com sintomas moderados a graves níveis elevados de calprotectina fecal ou proteína C-reativa sérica sugerem atividade endoscópica, e a avaliação endoscópica pode ser evitada.[54]Ananthakrishnan AN, Adler J, Chachu KA, et al. AGA clinical practice guideline on the role of biomarkers for the management of crohn's disease. Gastroenterology. 2023 Dec;165(6):1367-99.
https://www.gastrojournal.org/article/S0016-5085(23)05064-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/37981354?tool=bestpractice.com

 [Figure caption and citation for the preceding image starts]: Tomografia computadorizada (TC) mostrando espessamento do íleo terminal em um paciente com exacerbação da doença de CrohnFornecido pelo Dr. Wissam Bleibel, Dr. Bishal Mainali, Dr. Chandrashekhar Thukral e Dr. Mark A. Peppercorn, os autores anteriores deste tópico [Citation ends].
[Figure caption and citation for the preceding image starts]: Tomografia computadorizada (TC) mostrando espessamento do íleo terminal em um paciente com exacerbação da doença de CrohnFornecido pelo Dr. Wissam Bleibel, Dr. Bishal Mainali, Dr. Chandrashekhar Thukral e Dr. Mark A. Peppercorn, os autores anteriores deste tópico [Citation ends].
