Abordagem
A sepse é um espectro de doença na qual existe uma resposta sistêmica e desregulada do hospedeiro a uma infecção.[1] A apresentação pode variar desde sintomas inespecíficos ou não localizados (por exemplo, indisposição com temperatura normal) a sinais graves com evidências de disfunção de múltiplos órgãos e choque séptico. O risco de progressão para doença fulminante é determinado por vários fatores, incluindo:
Magnitude e natureza do foco infeccioso
Tempo e qualidade das intervenções; e
Predisposição genética e adquirida do paciente.
A importância do reconhecimento precoce da suspeita de sepse
O reconhecimento precoce da sepse é essencial porque o tratamento precoce (quando há suspeita de sepse, mas ela ainda não foi confirmada) está associado a benefícios significativos de curto e longo prazo no desfecho.[5][61][62][63][64][65] Contudo, a detecção pode ser desafiadora porque a apresentação clínica da sepse pode ser sutil e inespecífica. Portanto, um limiar baixo para suspeitar de sepse é importante.
A chave para o reconhecimento precoce é a identificação sistemática de qualquer paciente que atenda aos dois critérios a seguir:
Apresenta sinais ou sintomas sugestivos de infecção. As fontes mais comuns em pacientes que desenvolvem sepse são infecções respiratórias, do trato urinário e gastrointestinais inferiores. Infecções cutâneas e de tecidos moles também contribuem.
Apresenta risco de deterioração decorrente de disfunção orgânica. Diversas abordagens foram sugeridas para identificar os pacientes em risco de deterioração. Elas incluem o uso de: um escore de alerta precoce ou critérios de estratificação de risco. Todas essas abordagens dependem da avaliação sistemática e do registro de observações vitais. É importante consultar as orientações locais para obter informações sobre a abordagem recomendada pela sua instituição.
Apresentação inicial da infecção
A sepse pode se manifestar inicialmente com sintomas inespecíficos não localizados, como indisposição com temperatura normal.[66] A presença de sepse deve ser considerada se um paciente manifestar sinais ou sintomas que indiquem possível infecção, independentemente da temperatura.[5] Isso acontece em parte porque, embora a febre esteja frequentemente associada à sepse, hipotermia é um sinal manifesto comum e conduz a um prognóstico pior.[67] Pacientes com idade avançada são especialmente propensos a uma resposta febril atenuada e podem apresentar normotermia.[3][4]
As fontes mais comuns em pacientes que desenvolvem sepse são infecções respiratórias, do trato urinário e gastrointestinais inferiores.[68] Os sintomas da infecção subjacente podem ou não estar evidentes na apresentação inicial.
Deve-se procurar, na história do paciente, qualquer fator de risco para sepse, incluindo:
Idade acima de 65 anos
Imunidade debilitada
Diabetes
Cirurgia recente ou outros procedimentos invasivos
Integridade cutânea prejudicada
Gestação atual ou recente
Sondas intravenosas ou vesicais de demora
Uso de drogas por via intravenosa.
Um maior índice de suspeita de sepse é necessário quando um paciente em um desses grupos de risco apresenta sinais de infecção e doença aguda.
Diagnóstico de sepse e identificação de pacientes em risco de deterioração decorrente de disfunção orgânica
A identificação precoce da sepse depende da avaliação sistemática de pacientes com infecção presumida para identificar aqueles com risco de deterioração decorrente de disfunção orgânica.
Diversas abordagens foram propostas para a avaliação rápida e pragmática do risco de deterioração na prática clínica diária, sem a necessidade de aguardar investigações laboratoriais. Mais pesquisas são necessárias para determinar a abordagem ideal, que inclui escores de alerta precoce (por exemplo, o National Early Warning Score 2 [NEWS2] desenvolvido no Reino Unido ou o Escore de Alerta Precoce Modificado [EAPM]), ou o uso de um sistema de estratificação de risco, conforme recomendado por vários grupos de diretrizes nos EUA e Reino Unido.
A Surviving Sepsis Campaign desaconselha o uso do escore rápido de determinação da falência orgânica relacionada à sepse (qSOFA) em comparação com o NEWS ou a EAPM como uma única ferramenta de rastreamento para a sepse ou choque séptico.[69] Um crescente conjunto de evidências sugere que o qSOFA, uma alternativa aos escores de alerta precoce neste cenário, tem baixa sensibilidade para os pacientes com suspeita de infecção (em comparação com outros escores de alerta precoce à beira do leito e os critérios para síndrome da resposta inflamatória sistêmica [SRIS]), e que ele é um indicador tardio da deterioração.[70][71]
Qualquer paciente com suspeita de infecção que seja avaliado como em risco de deterioração por meio de qualquer uma dessas abordagens deve ser diagnosticado com suspeita de sepse e priorizado para receber tratamento imediato.
Todas as três abordagens se baseiam na avaliação e no registro sistemáticos das observações vitais do paciente.
As observações vitais sempre devem ser interpretadas em relação à linha basal conhecida ou provável do paciente para esse parâmetro; por exemplo, uma queda na pressão arterial (PA) sistólica de ≥40 mmHg da linha basal do paciente é uma causa de alarme, independentemente da leitura da PA sistólica.[5]
Escores de alerta precoce
Os escores de alerta precoce são amplamente utilizados na atenção secundária para realizar a triagem dos pacientes e facilitar a detecção de deterioração clínica ou melhora ao longo do tempo.[72] Quando houver suspeita de infecção, esses escores de alerta precoce podem ser usados para identificar os pacientes com maior risco de sepse e deterioração resultante.[70][73][74][75] Assim como em qualquer escore, como os escores de alerta precoce não são 100% sensíveis ou 100% específicos, o julgamento clínico deve desempenhar um papel fundamental.
Os escores de alerta precoce são baseados em vários parâmetros fisiológicos, nos quais, quanto maior for o desvio do normal, maior será o escore. Cada parâmetro é avaliado individualmente e depois o escore final é agregado. Os exemplos incluem o NEWS2 desenvolvido pelo Royal College of Physicians, do Reino Unido, e o Escore de Alerta Precoce Modificado (EAPM).[76] Evidências sugerem que os escores de alerta precoce têm melhor sensibilidade e especificidade que o escore qSOFA para predizer deterioração e mortalidade nos pacientes que se apresentam no pronto-socorro com suspeita de infecção.[70][71]
[Figure caption and citation for the preceding image starts]: O National Early Warning Score 2 (NEWS2) é um escore de alerta precoce produzido pelo Royal College of Physicians do Reino Unido. Baseia-se na avaliação de seis parâmetros individuais, aos quais é atribuído um escore entre 0 e 3: frequência respiratória, saturação de oxigênio, temperatura, pressão arterial, frequência cardíaca e nível de consciência. Existem diferentes escalas para os níveis de saturação de oxigênio com base no alvo fisiológico do paciente (com a escala 2 sendo usada para pacientes com risco de insuficiência respiratória hipercápnica). O escore é então agregado para fornecer uma pontuação total final; quanto maior for o escore, maior será o risco de deterioração clínicaReproduzido de: Royal College of Physicians. National Early Warning Score (NEWS) 2: Standardising the assessment of acute-illness severity in the NHS. Updated report of a working party. Londres: RCP, 2017. [Citation ends].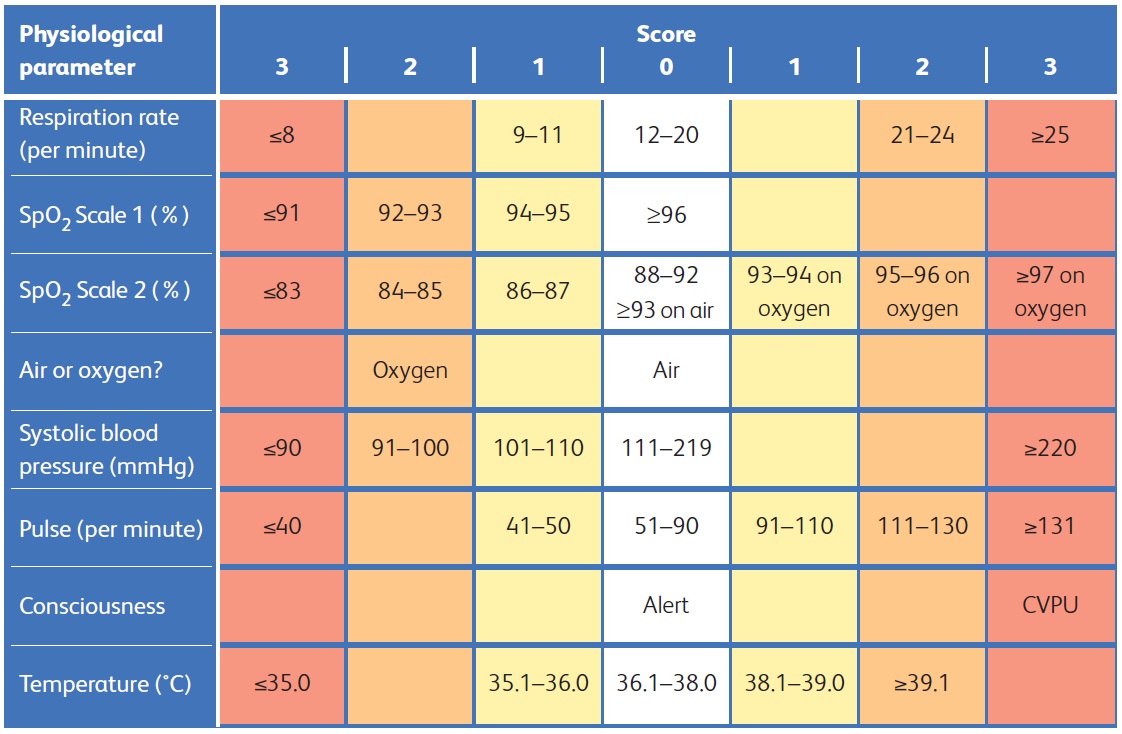
O escore agregado do NEWS2 aciona o nível de resposta necessário, incluindo a experiência do tomador de decisão clínica, a urgência da revisão e o local de atendimento mais apropriado. Os fatores desencadeantes recomendados do NEWS2 para escalonamento de cuidados em um paciente com infecção conhecida ou suspeita são os seguintes:[76][77]
Um escore agregado de ≥5 em um paciente com infecção conhecida ou provável provavelmente representa sepse. Ele deve levar ao início imediato do protocolo apropriado para o tratamento da sepse e a uma revisão urgente por um médico experiente, o qual deve avaliar se escalar para a equipe de cuidados intensivos é necessário.[78]
Em pacientes com um escore NEWS2 <5, o julgamento clínico deve ser exercido, com alta suspeita de sepse, se algum dos seguintes fatores estiver presente:
Um único parâmetro do NEWS2 de 3
Pele com erupções cutâneas que não desaparecem à digitopressão/mosqueada/acinzentada/cianótica
Resposta somente a voz ou dor, ou ausência de resposta
Sem passagem de urina nas últimas 18 horas ou débito urinário <0.5 mL/kg/hora; ou
Lactato ≥2 mmol/L (≥18 mg/dL).
Um escore agregado de ≥7 tem um risco significativo de mortalidade, por isso deve levar a uma avaliação de emergência por um especialista em cuidados intensivos, ou um clínico experiente, e a um início rápido do tratamento.[76][78]
Uma análise dos dados de auditoria de 20 pronto-socorros do Reino Unido revelou que um único escore do NEWS calculado a partir das observações iniciais do paciente era um forte preditor de resultados adversos na sepse; os pacientes com uma pontuação de 5-6 no NEWS apresentaram o dobro da mortalidade em comparação àqueles com uma pontuação de 0-4 (mortalidade em 30 dias de 11.3% vs. 5.5%).[75] Um estudo observacional envolvendo 30,677 adultos hospitalizados por meio do pronto-socorro com suspeita de infecção constatou que o escore NEWS teve melhor desempenho que o escore MEWS ou qSOFA na predição do risco de óbito ou necessidade de transferência na unidade de terapia intensiva (UTI).[70]
É importante estar ciente de que o NEWS2 e o MEWS não foram validados para uso em gestantes. Embora existam variantes de escore de alerta precoce que podem ser usadas na gravidez (por exemplo, o Modified Early Obstetric Warning Score [MEOWS]), elas também não foram validadas para uso em pacientes com sepse.
Sistemas de estratificação de risco
Algumas diretrizes concentram-se no uso da estratificação sistemática de risco para ajudar a identificar os pacientes com infecção que apresentam risco de deterioração devida a sepse. Eles incluem a ferramenta Detect, Act, Reassess, Titrate (DART) recomendada pelo painel de especialistas em sepse do American College of Emergency Physicians.[79]
Escores de risco de sepse que exigem investigações laboratoriais
Os critérios do SOFA para o diagnóstico de sepse e os critérios da SIRS que eles substituíram requerem análises laboratoriais de exames de sangue. Isso pode provocar atrasos no reconhecimento de pacientes com risco de deterioração e disfunção orgânica devidas à sepse.
SOFA
Em 2016, a definição de sepse foi atualizada pelo Third International Consensus Group (Sepsis-3) com base nos critérios completos do SOFA.[1] O escore SOFA é usado principalmente em pesquisas e, quando usado na prática clínica, costuma ser limitado a um ambiente de UTI. O escore SOFA é calculado com base na avaliação dos seguintes sistemas (com um escore de ≥2 em um paciente com suspeita de infecção sugestiva de sepse):[1]
[Figure caption and citation for the preceding image starts]: Critérios de determinação da falência orgânica relacionada à sepse (SOFA) sequencialCriado pelo BMJ, adaptado de Vincent JL, Moreno R, Takala J, et al. The SOFA (Sepsis-related Organ Failure Assessment) score to describe organ dysfunction/failure. Em nome do grupo de trabalho sobre problemas relacionados à sepse da European Society of Intensive Care Medicine. Intensive Care Med 1996;22:707-10. [Citation ends].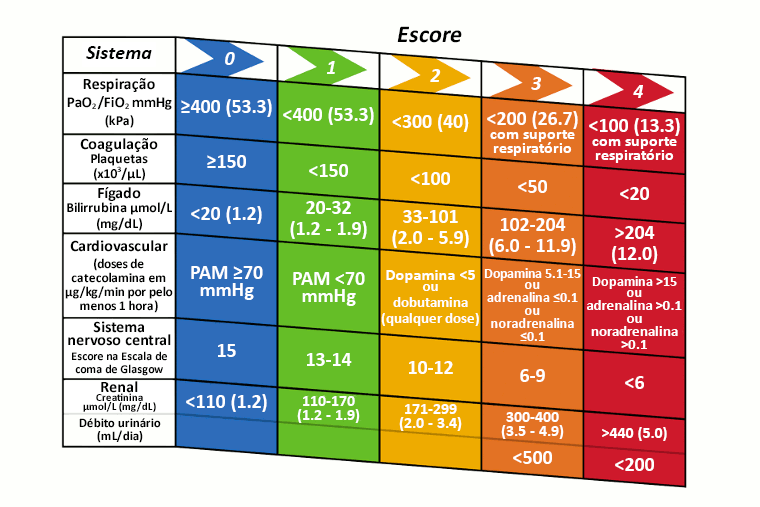
As definições de 2016 do Sepsis-3 também redefiniram o choque séptico como um subconjunto da sepse no qual profundas anormalidades circulatórias, celulares e metabólicas estão associadas a um risco maior de mortalidade que com sepse isolada (a mortalidade no choque séptico é >40%).[1] O choque séptico é diagnosticado quando um paciente com sepse preenche os seguintes critérios, apesar da ressuscitação volêmica adequada:[1]
Hipotensão persistente que exige vasopressores para manter a pressão arterial média ≥65 mmHg; e
Lactato sérico >2 mmol/L (>18 mg/dL).
Nas revisões de 2016 do Sepsis-3, o termo "sepse grave" tornou-se obsoleto, já que a definição de sepse agora também inclui disfunção de órgãos.[1]
Critérios da SRIS
O uso dos critérios da SRIS (juntamente com suspeita de infecção) para diagnosticar a sepse permanece na prática clínica generalizada, apesar de sua substituição pelas definições de 2016 do Sepsis-3. Os critérios da SRIS foram substituídos porque, embora tenham alta sensibilidade, sua especificidade é muito baixa.[70] A orientação internacional não recomenda mais o uso dos critérios da SRIS na prática clínica ao se diagnosticar a sepse em adultos.
A SRIS é definida pela presença de dois ou mais dos seguintes sinais clínicos e achados de investigação laboratorial:[2][80]
Temperatura >38.3 °C (>101°F) ou <36.0 °C (<96.8 °F)
Taquicardia >90 bpm
Taquipneia >20 respirações/minuto ou PaCO₂ <4.3 kPa (<32 mmHg)
Leucocitose (contagem leucocitária >12x10⁹/L [>12,000/microlitro])
Leucopenia (contagem leucocitária <4x10⁹/L [<4000/microlitro])
Contagem leucocitária normal com >10% de formas imaturas
Hiperglicemia (glicose sanguínea >7.7 mmol/L [>140 mg/dL]) na ausência de diabetes mellitus
Estado mental alterado agudamente.
Avaliação inicial
A avaliação inicial inclui identificar a provável fonte da infecção, identificando fatores de risco para sepse, determinando a necessidade de controle urgente da fonte (por exemplo, incisão e drenagem de um abscesso) e identificando anormalidades de comportamento, de circulação ou respiração.
Como é o caso de todos os pacientes agudamente doentes, a avaliação inicial deve seguir o formato ABCDE (Airway [vias aéreas], Breathing [respiração], Circulation [circulação], Disability [incapacidade], Exposure [exposição]), incluindo a avaliação das vias aéreas, de suficiência respiratória e circulatória e do nível de consciência (Escala de Coma de Glasgow ou AVPU [A = alerta, V = responde a voz, P= responde a dor, U = sem resposta clínica a estímulos]).
Deve-se ficar atento para procurar por outros sinais de disfunção orgânica (icterícia, púrpura fulminante, cianose) e sinais de insuficiência circulatória incluindo oligúria, pele com manchas vermelhas e roxas variadas e tempo de preenchimento capilar prolongado. Deve-se monitorar a saturação de oxigênio, a frequência respiratória, a frequência cardíaca, a PA, a temperatura e o equilíbrio hídrico requerido de hora em hora (inclusive débito urinário).
Para a avaliação de um novo episódio de febre nos pacientes internados em unidades de terapia intensiva, os métodos de monitoramento da temperatural central (como termistores para cateter da artéria pulmonar, cateter vesical ou termistores para balão esofágico) são preferíveis quando estes dispositivos estiverem colocados. Para os pacientes sem estes dispositivos, a Infectious Diseases Society of America (IDSA) recomenda a medição oral ou retal da temperatura.[81]
É importante buscar evidências clínicas para a fonte da infecção. Isso ajudará o diagnóstico e fornecerá informações vitais quanto aos fatores de risco de sepse do paciente.
Os fatores de risco fortemente associados à sepse incluem: malignidade subjacente, imunidade prejudicada (por exemplo, devido a doença ou drogas), cirurgia recente ou outros procedimentos invasivos, integridade cutânea prejudicada (por exemplo, feridas, infecção de pele), cateteres de demora intravenosos e urinários, uso de medicamentos intravenosos, idade >65 anos ou fragilidade, gravidez ou gravidez recente, hemodiálise, história de alcoolismo, imunocomprometimento e diabetes mellitus.[Figure caption and citation for the preceding image starts]: Púrpura fulminante grave, mais comumente associada à septicemia pneumocócicaDo acervo de Ron Daniels, MB, ChB, FRCA; usado com permissão [Citation ends].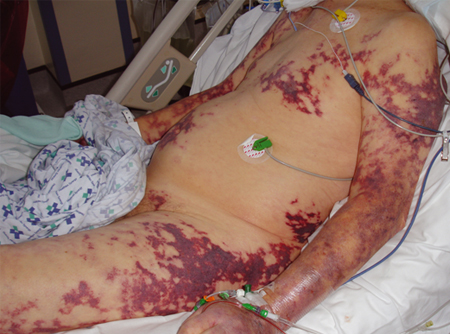 [Figure caption and citation for the preceding image starts]: Tempo de enchimento capilar. Imagem superior: tom de pele normal; imagem do meio: pressão aplicada por 5 segundos; imagem inferior: tempo medido até a hiperemiaDo acervo de Ron Daniels, MB, ChB, FRCA; usado com permissão [Citation ends].
[Figure caption and citation for the preceding image starts]: Tempo de enchimento capilar. Imagem superior: tom de pele normal; imagem do meio: pressão aplicada por 5 segundos; imagem inferior: tempo medido até a hiperemiaDo acervo de Ron Daniels, MB, ChB, FRCA; usado com permissão [Citation ends].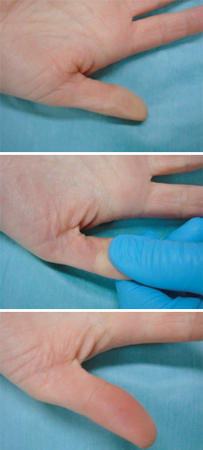
A sepse geralmente é diagnosticada quando ocorrem alterações no nível de consciência, hipotensão e insuficiência de órgãos, manifestando-se como oligúria, hipoxemia, icterícia ou erupção cutânea petequial. O diagnóstico e a intervenção tardios são associados ao aumento da morbidade, e deve-se manter um alto índice de suspeita em todos os pacientes com sinais anormais e possibilidade de infecção. Deve haver suspeita de sepse em pacientes com estado mental alterado sem explicação, taquipneia com tórax limpo e oxigenação normal ou se o instinto do médico indicar algo incomum sobre uma aparente infecção de rotina.[79]
Investigações
As investigações iniciais têm quatro finalidades:
Identificar os organismos causadores
Avaliar disfunções de órgãos
Identificar a fonte da infecção
Para ajudar no prognóstico e na seleção de um nível de cuidado apropriado.
Deve-se dar prioridade às investigações que ajudarão a responder importantes questões clínicas, como a fonte de infecção e a gravidade da doença. As culturas de sangue e outros fluidos levarão de 48 a 72 horas para produzir sensibilidades de organismos causadores (se identificados), mas são muito menos sensíveis quando proteladas até depois da administração antimicrobiana.
Investigações para identificar os organismos causadores:
Deve-se obter hemoculturas imediatamente e, de preferência, antes de iniciar antibioticoterapia, desde que sua coleta não atrase a administração de antibióticos.[66][81] O ideal é coletar pelo menos um conjunto de amostras para cultura por via percutânea, e outro conjunto por qualquer dispositivo de acesso vascular que permaneça in situ por mais de 24 horas.[82][83] Outras culturas (por exemplo, escarro, líquido cefalorraquidiano [LCR], líquido pleural, líquido sinovial, fezes e urina) devem ser coletadas se clinicamente indicado.
Se nenhum sinal de localização estiver presente, serão necessários o exame sistemático e a cultura de todos os possíveis locais de infecção, incluindo feridas, cateteres, implantes protéticos, locais epidurais e líquido pleural e peritoneal, conforme indicado pela história e quadro clínico.
Se houver suspeita de meningite (por exemplo, cefaleia, fotofobia, rigidez da nuca, vômitos), deverá ser realizada uma punção lombar (PL) para microscopia e cultura de líquido cefalorraquidiano (LCR). É necessária uma tomografia computadorizada (TC) antes de realizar uma PL para descartar pressão intracraniana aumentada em caso de qualquer suspeita clínica a esse respeito.
Se houver suspeita de uma coleção, como abscesso ou empiema, recomenda-se que se faça a drenagem e cultura de forma precoce na evolução da doença (nas primeiras 6-12 horas após a identificação).[69][84]
Em pacientes intubados com suspeita de pneumonia, devem ser coletados espécimes de aspirados traqueais, lavagem broncoalveolar ou escovado brônquico protegido.
Avaliação de disfunção orgânica:
Avaliação basal de testes da função hepática (particularmente, bilirrubina), um hemograma completo (com diferencial), coagulação (razão normalizada internacional, tempo de tromboplastina parcial), creatinina sérica e ureia sanguínea.
Eletrólitos séricos e glicose muitas vezes se mostram alterados e devem ser medidos em relação à linha basal e regularmente até o paciente melhorar.
O lactato sérico elevado ressalta a hipoperfusão do tecido e é avaliado com mais segurança usando uma amostra de gasometria arterial.[85] No entanto, na prática, usa-se geralmente uma amostra de gasometria venosa, por ser geralmente mais fácil e mais rápida de se obter em comparação à gasometria arterial. Na maioria dos pacientes não são colhidas amostras de gasometria arterial a menos que haja um comprometimento respiratório.
Marcadores de inflamação, inclusive proteína C-reativa e procalcitonina, são úteis para determinar o progresso clínico e a resposta à terapia. Medições seriadas da procalcitonina podem ser úteis para orientar a decisão sobre quando interromper os antibióticos, juntamente com a avaliação clínica.[69][86][87]
Investigações para identificar a fonte da infecção:
A fonte da infecção pode ficar imediatamente evidente; por exemplo, com sinais e sintomas clássicos de pneumonia (escarro purulento, dispneia, taquipneia, cianose) ou peritonismo (dor abdominal, rigidez, distensão, sensibilidade, ausência de ruídos hidroaéreos). Entretanto, em muitos pacientes, é necessário investigar ativamente a fonte.
Estudos de diagnóstico podem identificar uma fonte da infecção que exija remoção de um corpo estranho ou drenagem para maximizar a probabilidade de uma resposta satisfatória à terapia. Radiografia torácica e exames de ultrassonografia podem ser realizados à beira do leito.[88] Os exames como a TC exigem a transferência de pacientes provavelmente instáveis, e deve-se avaliar o benefício em relação ao risco.
Um eletrocardiograma (ECG) deve ser realizado para ajudar a descartar outros diagnósticos diferenciais, inclusive infarto do miocárdio, pericardite e miocardite. A sepse também predispõe à disfunção miocárdica (principalmente no choque séptico) e arritmias (por exemplo, fibrilação atrial).[5][89]
Em pacientes com risco de, ou sintomas compatíveis com, endocardite bacteriana, uma ecocardiografia transtorácica ou transesofágica pode ser útil. Esse exame também pode ser útil para diferenciar entre choque séptico, cardíaco e hipovolêmico, bem como para fornecer diagnósticos alternativos, como anormalidades valvares, embolia pulmonar, isquemia miocárdica (com disfunção segmental ou global), hipovolemia e hipertensão pulmonar. Se prontamente disponível, também pode ser apropriado realizar uma ecocardiografia em pacientes com sepse de origem desconhecida.
Algumas investigações possuem valor prognóstico e podem ajudar a determinar a necessidade de cuidados intensivos:
A medição de lactato é uma avaliação útil de perfusão quando se estabelece um diagnóstico de sepse. O aumento dos níveis de lactato está associado ao aumento dos níveis do metabolismo anaeróbio. Níveis de lactato persistentemente elevados podem ser equivalentes ao grau de hipoperfusão ou insuficiência de órgãos. O lactato alto apresenta um valor prognóstico adverso se elevado para >2 mmol/L (>18 mg/dL) e desfechos ainda piores são associados a níveis >4 mmol/L (>36 mg/dL).[5][66] A depu do lactato (a taxa à qual o lactato é eliminado em um período de 6 horas) demonstrou ser tão útil quanto exames mais invasivos, como o da saturação venosa central de oxigênio, para determinar a resposta de um paciente ao tratamento.[90][91]
Estudos com pacientes de trauma avaliaram os níveis de lactato em relação aos índices da Avaliação de Fisiologia Aguda e Doença Crônica (APACHE – Acute Physiology and Chronic Health Evaluation) e às taxas de depuração de lactato e constataram que os níveis de lactato são inferiores ao informar o prognóstico. Entretanto, um índice APACHE leva 24 horas para ser calculado.[92]
Uma medida alternativa são os níveis de procalcitonina sérica. Em pacientes com infecções respiratórias agudas (incluindo aquelas com sepse), a antibioticoterapia guiada por procalcitonina mostrou reduzir a duração do ciclo dos antibióticos, as complicações relacionadas aos antibióticos e a taxa de mortalidade em 30 dias.[93] No entanto, evidências que suportem o valor prognóstico de procalcitonina não são claras, e o seu uso na identificação da sepse foi excluído de muitas diretrizes.[69][94][95][96] As diretrizes da Surviving Sepsis Campaign recomendam o uso de procalcitonina juntamente com a avaliação clínica para orientar as decisões sobre a descontinuação de antibióticos em pacientes com sepse, mas não para o início de antibióticos.[69] As alterações nos níveis de procalcitonina podem ocorrer depois daquelas dos níveis de lactato, embora as alterações nos dois marcadores combinados sejam altamente preditivas de desfecho entre 24 e 48 horas.[97]
Alguns especialistas recomendam o uso do índice de choque (frequência cardíaca dividida pela PA sistólica) como preditor da necessidade de cuidados intensivos; um dos grupos considera preditivo um índice >0.9.[98]
A ecocardiografia de impedância não invasiva mostrou ser capaz de prever o desfecho desfavorável se forem identificados o índice cardíaco de <2 ou a excursão sistólica plana do anel mitral reduzida.[99][100]
Pacientes que sofrem de choque séptico e não respondem à ressuscitação fluídica inicial precisarão de monitoramento invasivo e tratamento em unidade de alta dependência de cuidados.
Como realizar uma punção lombar diagnóstica em adultos. Inclui uma discussão sobre o posicionamento do paciente, a escolha da agulha e a medição da pressão de abertura e fechamento.
Como colher uma amostra de sangue venoso da fossa antecubital usando uma agulha a vácuo.
Como registrar um ECG. Demonstra a colocação de eletrodos no tórax e nos membros.
Novos exames
Estão sendo desenvolvidos ensaios diagnósticos moleculares capazes de testar para patógenos comuns. Esses ensaios possibilitam que a identificação de organismos e o teste de suscetibilidade antimicrobiana sejam mais rápidos que os sistemas padrão de hemocultura.[108][109][110]
O uso deste conteúdo está sujeito ao nosso aviso legal