Exacerbación aguda del asma en adultos
- Descripción general
- Teoría
- Diagnóstico
- Manejo
- Seguimiento
- Recursos
Algoritmo de tratamiento
Tenga en cuenta que las formulaciones/vías y dosis pueden diferir entre los nombres y marcas de los fármacos, las fórmulas de los fármacos o las localizaciones. Las recomendaciones de tratamiento son específicas para cada grupo de pacientes: ver aviso legal
exacerbación potencialmente mortal o insuficiencia respiratoria inminente
ingreso en la unidad de cuidados intensivos
Los pacientes que presentan signos de asma potencialmente mortal (p. ej., somnolencia, confusión, pecho silencioso) son ingresos en la unidad de cuidados intensivos (UCI) y se les considera para un tratamiento que puede incluir la intubación y la ventilación mecánica.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report También se les administra por inhalación un agonista beta-2 de acción corta, un anticolinérgico inhalado, oxígeno controlado y corticoesteroides intravenosos u orales. Algunos pacientes también pueden recibir magnesio intravenoso y/o una dosis alta de corticosteroides inhalados.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma
Los pacientes que inicialmente presentan una exacerbación que no pone en peligro su vida pero que no responden adecuadamente al tratamiento, o que posteriormente desarrollan signos de asma potencialmente mortales, también pueden necesitar ser ingresados en la UCI con consideración para la intubación y la ventilación mecánica.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
agonista beta-2 inhalado de acción corta
Se recomienda el tratamiento para TODOS LOS pacientes en el grupo de pacientes seleccionados
La administración repetida de un agonista beta-2 inhalado de acción corta (a través de un nebulizador) es el tratamiento de primera línea utilizado para revertir rápidamente la limitación al flujo aéreo. El tratamiento debe iniciarse de inmediato y ajustarse en función de la respuesta del paciente.
El uso de nebulizadores puede transmitir partículas virales respiratorias y contribuir potencialmente a la propagación de infecciones virales respiratorias como la COVID-19.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Se debe consultar la orientación local sobre el nivel adecuado de equipo de protección personal (EPP). La Global Initiative for Asthma (GINA, por sus siglas en inglés) recomienda que si el riesgo local de infección por COVID-19 es moderado o alto, se limite el uso de nebulizadores principalmente al tratamiento del asma potencialmente mortal en entornos de cuidados intensivos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Para el asma aguda, la GINA recomienda utilizar en su lugar un inhalador presurizado de dosis medidas y una cámara espaciadora con boquilla o una mascarilla facial bien ajustada para administrar un agonista beta-2 de acción corta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Fuera de los Estados Unidos, existen actualmente diferencias de opinión entre las organizaciones de los distintos países sobre si el uso de un nebulizador es un procedimiento generador de aerosoles.
Las evidencias de que los tratamientos con nebulizadores aumentan el riesgo de transmisión de coronavirus similares al SRAS-CoV-2 no son concluyentes, y las evidencias directas sobre el riesgo de transmisión del SRAS-CoV-2 son mínimas.[57]Goldstein KM, Ghadimi K, Mystakelis H, et al. Risk of transmitting coronavirus disease 2019 during nebulizer treatment: a systematic review. J Aerosol Med Pulm Drug Deliv. 2021 Jun;34(3):155-70. https://www.liebertpub.com/doi/10.1089/jamp.2020.1659?url_ver=Z39.88-2003&rfr_id=ori%3Arid%3Acrossref.org&rfr_dat=cr_pub++0pubmed http://www.ncbi.nlm.nih.gov/pubmed/33887156?tool=bestpractice.com
Opciones primarias
salbutamol inhalado: 2.5 a 5 mg nebulizados cada 20 minutos hasta 3 veces, seguido de 2.5 a 10 mg cada 1-4 horas cuando sea necesario; o 10-15 mg/hora en nebulización continua
fármaco anticolinérgico inhalado
Se recomienda el tratamiento para TODOS LOS pacientes en el grupo de pacientes seleccionados
El ipratropio inhalado debe añadirse a los agonistas beta-2 de acción corta en adultos con exacerbaciones de asma graves o que pongan en peligro la vida.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma
Los fármacos anticolinérgicos, en combinación con un agonista beta-2, pueden producir mejores efectos broncodilatadores que cualquier fármaco solo.[75]Rodrigo G, Rodrigo C, Burschtin O. A meta-analysis of the effects of ipratropium bromide in adults with acute asthma. Am J Med. 1999 Oct;107(4):363-70. http://www.ncbi.nlm.nih.gov/pubmed/10527039?tool=bestpractice.com Esta combinación también se asocia a una mayor mejoría del flujo máximo y del volumen espiratorio forzado en 1 segundo (VEF₁) y a menores tasas de ingreso hospitalario.[76]Rodrigo GJ, Rodrigo C. First-line therapy for adult patients with acute asthma receiving a multiple-dose protocol of ipratropium bromide plus albuterol in the emergency department. Am J Respir Crit Care Med. 2000 Jun;161(6):1862-8. http://www.ncbi.nlm.nih.gov/pubmed/10852758?tool=bestpractice.com [77]Lanes SF, Garrett JE, Wentworth CE 3rd, et al. The effect of adding ipratropium bromide to salbutamol in the treatment of acute asthma: a pooled analysis of three trials. Chest. 1998 Aug;114(2):365-72. http://www.ncbi.nlm.nih.gov/pubmed/9726716?tool=bestpractice.com [78]Plotnick LH, Ducharme FM. Should inhaled anticholinergics be added to beta2 agonists for treating acute childhood and adolescent asthma? A systematic review. BMJ. 1998 Oct 10;317(7164):971-7. http://www.ncbi.nlm.nih.gov/pubmed/9765164?tool=bestpractice.com
El ipratropio se debe administrar solo en combinación con agonistas beta-2 de acción corta, no en lugar de estos. El ipratropio se puede administrar en combinación con cualquier agonista beta-2 de acción corta.
El uso de nebulizadores puede transmitir partículas virales respiratorias y contribuir potencialmente a la propagación de infecciones virales respiratorias como la COVID-19.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Debe consultarse la orientación local sobre el nivel adecuado de EPP. La Global Initiative for Asthma (GINA, por sus siglas en inglés) recomienda que si el riesgo local de infección por COVID-19 es moderado o alto, se limite el uso de nebulizadores principalmente al tratamiento del asma potencialmente mortal en entornos de cuidados intensivos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Para el asma aguda, la GINA recomienda utilizar en su lugar un inhalador presurizado de dosis medidas y una cámara espaciadora con boquilla o una mascarilla facial bien ajustada para administrar un agonista beta-2 de acción corta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Fuera de los Estados Unidos, existen actualmente diferencias de opinión entre las organizaciones de los distintos países sobre si el uso de un nebulizador es un procedimiento generador de aerosoles.
Las evidencias de que los tratamientos con nebulizadores aumentan el riesgo de transmisión de coronavirus similares al SRAS-CoV-2 no son concluyentes, y las evidencias directas sobre el riesgo de transmisión del SRAS-CoV-2 son mínimas.[57]Goldstein KM, Ghadimi K, Mystakelis H, et al. Risk of transmitting coronavirus disease 2019 during nebulizer treatment: a systematic review. J Aerosol Med Pulm Drug Deliv. 2021 Jun;34(3):155-70. https://www.liebertpub.com/doi/10.1089/jamp.2020.1659?url_ver=Z39.88-2003&rfr_id=ori%3Arid%3Acrossref.org&rfr_dat=cr_pub++0pubmed http://www.ncbi.nlm.nih.gov/pubmed/33887156?tool=bestpractice.com
Opciones primarias
ipratropio inhalado: 500 microgramos en nebulización administrados en combinación y dosificados con cada administración de un agonista beta-2 de acción corta (generalmente repetir esta toma cada 20 minutos hasta 3 veces y, luego, cuando sea necesario)
oxígeno controlado
Se recomienda el tratamiento para TODOS LOS pacientes en el grupo de pacientes seleccionados
Se debe administrar oxigenoterapia, si es necesario, por medio de cánulas nasales o mascarilla sin respirador para lograr una saturación de oxígeno del 93% al 95%.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Posteriormente, se debe ajustar la oxigenoterapia. La presión parcial de dióxido de carbono arterial (PaCO2) puede empeorar en algunos pacientes que presenten una obstrucción grave al flujo aéreo con una saturación de oxígeno al 100%.
corticosteroide oral o intravenoso
Se recomienda el tratamiento para TODOS LOS pacientes en el grupo de pacientes seleccionados
Se ha demostrado que los corticosteroides sistémicos aceleran la resolución de las exacerbaciones y previenen las recaídas.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [53]Greenberger PA. Clinical aspects of allergic bronchopulmonary aspergillosis. Front Biosci. 2003 Jan 1;8:s119-27. http://www.ncbi.nlm.nih.gov/pubmed/12456338?tool=bestpractice.com
La administración oral es la vía de elección.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Los corticosteroides intravenosos pueden administrarse a los pacientes que están demasiado disneicos para tragar, sufren vómitos o requieren ventilación no invasiva o intubación.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Los corticosteroides sistémicos deben administrarse idealmente en el plazo de 1 hora después de la presentación.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Puede tardar hasta 4 horas la observación de mejorías clínicas después de la administración del corticosteroide.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Ciclo de tratamiento: 7 días; este ciclo no necesita reducirse gradualmente antes de la suspensión.
Opciones primarias
hidrocortisona: 100 mg por vía intravenosa cada 8 horas
Opciones secundarias
prednisolona: 40-80 mg/día por vía oral administrados en 1-2 tomas fraccionadas
O
metilprednisolona: 60-80 mg por vía oral una vez al día
magnesio intravenoso
Tratamiento adicional recomendado para ALGUNOS pacientes del grupo seleccionado
No se recomienda el uso rutinario de sulfato de magnesio intravenoso en exacerbaciones asmáticas.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Sin embargo, se ha demostrado que una sola infusión reduce las tasas de ingreso hospitalario en ciertos pacientes, incluidos los adultos con un volumen espiratorio forzado en 1 segundo (VEF₁) entre <25% y el 30% de lo previsto y los que fracasan en el tratamiento inicial.[66]Rowe BH, Bretzlaff JA, Bourdon C, et al. Magnesium sulfate for treating exacerbations of acute asthma in the emergency department. Cochrane Database Syst Rev. 2000 Jan 24;(2):CD001490. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD001490/full http://www.ncbi.nlm.nih.gov/pubmed/10796650?tool=bestpractice.com Se cree que el magnesio inhibe la entrada de calcio en el músculo liso de las vías respiratorias y, así, actúa como un broncodilatador.[67]Skobeloff EM, Spivey WH, McNamara RM, et al. Intravenous magnesium sulfate for the treatment of acute asthma in the emergency department. JAMA. 1989 Sep 1;262(9):1210-3. http://www.ncbi.nlm.nih.gov/pubmed/2761061?tool=bestpractice.com La Global Initiative for Asthma recomienda que se considere el sulfato de magnesio intravenoso para las exacerbaciones graves que no responden al tratamiento inicial.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Opciones primarias
sulfato de magnesio: 2 g por vía intravenosa en una única dosis administrada durante 20 minutos
corticosteroide inhalado en altas dosis
Tratamiento adicional recomendado para ALGUNOS pacientes del grupo seleccionado
En el servicio de urgencias, una dosis alta de corticoesteroides inhalados administrados dentro de la primera hora después de la presentación reduce la necesidad de ingreso hospitalario en los pacientes que no reciben corticoesteroides sistémicos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [69]Edmonds ML, Milan SJ, Camargo CA Jr, et al. Early use of inhaled corticosteroids in the emergency department treatment of acute asthma. Cochrane Database Syst Rev. 2012 Dec 12;(12):CD002308. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002308.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/23235589?tool=bestpractice.com Cuando se administra además de los corticosteroides sistémicos, las evidencias son contradictorias en los adultos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [69]Edmonds ML, Milan SJ, Camargo CA Jr, et al. Early use of inhaled corticosteroids in the emergency department treatment of acute asthma. Cochrane Database Syst Rev. 2012 Dec 12;(12):CD002308. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002308.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/23235589?tool=bestpractice.com
Opciones primarias
beclometasona inhalada: >2 mg/día
O
budesonida inhalada: >1.5 mg/día
O
propionato de fluticasona inhalado: >1.5 mg/día
antibioticoterapia
Tratamiento adicional recomendado para ALGUNOS pacientes del grupo seleccionado
No se deben administrar antibióticos de forma rutinaria en las exacerbaciones del asma, a menos que haya evidencias sólidas de infección pulmonar, como fiebre y esputo purulento o evidencias radiográficas de neumonía.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [63]National Heart, Lung, and Blood Institute. National Asthma Education and Prevention Program expert panel report 3: guidelines for the diagnosis and management of asthma. Jul 2007 [internet publication]. https://www.ncbi.nlm.nih.gov/books/NBK7232 [71]Normansell R, Sayer B, Waterson S, et al. Antibiotics for exacerbations of asthma. Cochrane Database Syst Rev. 2018 Jun 25;(6):CD002741. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002741.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/29938789?tool=bestpractice.com La mayoría de las exacerbaciones agudas del asma se desencadenan por una infección viral.[8]Singh AM, Busse WW. Asthma exacerbations. 2: aetiology. Thorax. 2006 Sep;61(9):809-16. https://thorax.bmj.com/content/61/9/809.long http://www.ncbi.nlm.nih.gov/pubmed/16936237?tool=bestpractice.com [12]Nicholson KG, Kent J, Ireland DC. Respiratory viruses and exacerbations of asthma in adults. BMJ. 1993 Oct 16;307(6910):982-6. http://www.ncbi.nlm.nih.gov/pubmed/8241910?tool=bestpractice.com [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma La selección y la dosificación de antibióticos se deben realizar de acuerdo con los protocolos institucionales locales.
ventilación mecánica
Tratamiento adicional recomendado para ALGUNOS pacientes del grupo seleccionado
La ventilación mecánica se debe administrar a pacientes que son refractarios a la terapia y siguen con una dificultad respiratoria grave. Las estrategias de manejo de la ventilación, por lo general, incluyen frecuencias respiratorias bajas, volúmenes corriente bajos, tasas de flujo inspiratorio altas y evitación de presión positiva al final de la espiración aplicada mediante respirador.
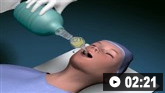
Cómo insertar un tubo traqueal en una persona adulta, utilizando un laringoscopio.
Cómo utilizar el aparato bolsa-válvula-mascarilla para proporcionar asistencia ventilatoria en adultos. Vídeo de demostración de la técnica para dos personas.
exacerbación grave
agonista beta-2 inhalado de acción corta
La administración repetida de un agonista beta-2 de acción corta inhalado (por medio de un inhalador de dosis medida [inhalador dosificador] más un espaciador o nebulizador) es el tratamiento de primera línea que se utiliza para invertir rápidamente la limitación del flujo aéreo. El tratamiento debe iniciarse de inmediato y ajustarse en función de la respuesta del paciente. Los nebulizadores son útiles si el paciente no puede coordinar el uso de un inhalador dosificador.
El uso de nebulizadores puede transmitir partículas virales respiratorias y contribuir potencialmente a la propagación de infecciones virales respiratorias como la COVID-19.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Debe consultarse la orientación local sobre el nivel adecuado de EPP. La Global Initiative for Asthma (GINA, por sus siglas en inglés) recomienda que si el riesgo local de infección por COVID-19 es moderado o alto, se limite el uso de nebulizadores principalmente al tratamiento del asma potencialmente mortal en entornos de cuidados intensivos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Para el asma aguda, la GINA recomienda utilizar en su lugar un inhalador dosificador presurizado y una cámara espaciadora con boquilla o una mascarilla facial bien ajustada para administrar un agonista beta-2 de acción corta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Fuera de los Estados Unidos, existen actualmente diferencias de opinión entre las organizaciones de los distintos países sobre si el uso de un nebulizador es un procedimiento generador de aerosoles.
Las evidencias de que los tratamientos con nebulizadores aumentan el riesgo de transmisión de coronavirus similares al SRAS-CoV-2 no son concluyentes, y las evidencias directas sobre el riesgo de transmisión del SRAS-CoV-2 son mínimas.[57]Goldstein KM, Ghadimi K, Mystakelis H, et al. Risk of transmitting coronavirus disease 2019 during nebulizer treatment: a systematic review. J Aerosol Med Pulm Drug Deliv. 2021 Jun;34(3):155-70. https://www.liebertpub.com/doi/10.1089/jamp.2020.1659?url_ver=Z39.88-2003&rfr_id=ori%3Arid%3Acrossref.org&rfr_dat=cr_pub++0pubmed http://www.ncbi.nlm.nih.gov/pubmed/33887156?tool=bestpractice.com
Opciones primarias
salbutamol inhalado: (inhalador dosimetrado de 100 microgramos/dosis) 400-800 microgramos (4-8 inhalaciones) cada 20 minutos durante hasta 4 horas, luego, cada 1-4 horas cuando sea necesario; 2.5 a 5 mg nebulizados cada 20 minutos hasta 3 veces, seguido de 2.5 a 10 mg cada 1-4 horas cuando sea necesario; o 10-15 mg/hora en nebulización continua
fármaco anticolinérgico inhalado
Se recomienda el tratamiento para TODOS LOS pacientes en el grupo de pacientes seleccionados
El ipratropio inhalado debe añadirse a un agonista beta-2 de acción corta en adultos con exacerbaciones de asma graves o potencialmente mortales.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma
Los fármacos anticolinérgicos, en combinación con un agonista beta-2, pueden producir mejores efectos broncodilatadores que cualquier fármaco solo.[75]Rodrigo G, Rodrigo C, Burschtin O. A meta-analysis of the effects of ipratropium bromide in adults with acute asthma. Am J Med. 1999 Oct;107(4):363-70. http://www.ncbi.nlm.nih.gov/pubmed/10527039?tool=bestpractice.com Esta combinación también se asocia a una mayor mejoría del flujo máximo y del volumen espiratorio forzado en 1 segundo (VEF₁) y a menores tasas de ingreso hospitalario.[76]Rodrigo GJ, Rodrigo C. First-line therapy for adult patients with acute asthma receiving a multiple-dose protocol of ipratropium bromide plus albuterol in the emergency department. Am J Respir Crit Care Med. 2000 Jun;161(6):1862-8. http://www.ncbi.nlm.nih.gov/pubmed/10852758?tool=bestpractice.com [77]Lanes SF, Garrett JE, Wentworth CE 3rd, et al. The effect of adding ipratropium bromide to salbutamol in the treatment of acute asthma: a pooled analysis of three trials. Chest. 1998 Aug;114(2):365-72. http://www.ncbi.nlm.nih.gov/pubmed/9726716?tool=bestpractice.com [78]Plotnick LH, Ducharme FM. Should inhaled anticholinergics be added to beta2 agonists for treating acute childhood and adolescent asthma? A systematic review. BMJ. 1998 Oct 10;317(7164):971-7. http://www.ncbi.nlm.nih.gov/pubmed/9765164?tool=bestpractice.com
El ipratropio se debe administrar solo en combinación con agonistas beta-2 de acción corta, no en lugar de estos. El ipratropio se puede administrar en combinación con cualquier agonista beta-2 de acción corta.
El uso de nebulizadores puede transmitir partículas virales respiratorias y contribuir potencialmente a la propagación de infecciones virales respiratorias como la COVID-19.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Debe consultarse la orientación local sobre el nivel adecuado de EPP. La Global Initiative for Asthma (GINA, por sus siglas en inglés) recomienda que si el riesgo local de infección por COVID-19 es moderado o alto, se limite el uso de nebulizadores principalmente al tratamiento del asma potencialmente mortal en entornos de cuidados intensivos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Para el asma aguda, la GINA recomienda utilizar en su lugar un inhalador presurizado de dosis medidas y una cámara espaciadora con boquilla o una mascarilla facial bien ajustada para administrar un agonista beta-2 de acción corta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Fuera de los Estados Unidos, existen actualmente diferencias de opinión entre las organizaciones de los distintos países sobre si el uso de un nebulizador es un procedimiento generador de aerosoles.
Las evidencias de que los tratamientos con nebulizadores aumentan el riesgo de transmisión de coronavirus similares al SRAS-CoV-2 no son concluyentes, y las evidencias directas sobre el riesgo de transmisión del SRAS-CoV-2 son mínimas.[57]Goldstein KM, Ghadimi K, Mystakelis H, et al. Risk of transmitting coronavirus disease 2019 during nebulizer treatment: a systematic review. J Aerosol Med Pulm Drug Deliv. 2021 Jun;34(3):155-70. https://www.liebertpub.com/doi/10.1089/jamp.2020.1659?url_ver=Z39.88-2003&rfr_id=ori%3Arid%3Acrossref.org&rfr_dat=cr_pub++0pubmed http://www.ncbi.nlm.nih.gov/pubmed/33887156?tool=bestpractice.com
Opciones primarias
ipratropio inhalado: (17 microgramos/dosis de inhalador de dosis medida) 136 microgramos (8 inhalaciones) cada 20 minutos durante un máximo de 3 horas administrados en combinación y dosificados con cada administración de agonista beta-2 de acción corta; o 500 microgramos nebulizados cada 20 minutos durante 3 dosis y luego, cuando sea necesario, administrados en combinación y dosificados con cada administración de agonista beta-2 de acción corta
oxígeno controlado
Se recomienda el tratamiento para TODOS LOS pacientes en el grupo de pacientes seleccionados
Se debe administrar oxigenoterapia, si es necesario, por medio de cánulas nasales o mascarilla sin respirador para lograr una saturación de oxígeno del 93% al 95%.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Posteriormente, se debe ajustar la oxigenoterapia. La presión parcial de dióxido de carbono arterial (PaCO2) puede empeorar en algunos pacientes que presenten una obstrucción grave al flujo aéreo con una saturación de oxígeno al 100%.
corticosteroide oral o intravenoso
Se recomienda el tratamiento para TODOS LOS pacientes en el grupo de pacientes seleccionados
Se debe administrar un ciclo corto de corticoesteroide o bien oral o intravenoso.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Algunos pacientes pueden haber empezado ya un tratamiento con corticoesteroides orales, si esto es parte de su plan de automanejo.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Se ha demostrado que los corticosteroides sistémicos aceleran la resolución de las exacerbaciones y previenen las recaídas.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [53]Greenberger PA. Clinical aspects of allergic bronchopulmonary aspergillosis. Front Biosci. 2003 Jan 1;8:s119-27. http://www.ncbi.nlm.nih.gov/pubmed/12456338?tool=bestpractice.com
Un ensayo aleatorizado controlado para comparar los efectos de 2 días de dexametasona oral y 5 días de prednisolona oral en pacientes de 18 a 45 años de edad con exacerbaciones agudas del asma (flujo espiratorio máximo <80% en relación con el valor ideal) mostró que la primera es, al menos, tan eficaz como la última para hacer que los pacientes vuelvan a tener un nivel normal de actividad y para prevenir recidivas.[70]Kravitz J, Dominici P, Ufberg J, et al. Two days of dexamethasone versus 5 days of prednisone in the treatment of acute asthma: a randomized controlled trial. Ann Emerg Med. 2011 Aug;58(2):200-4. http://www.ncbi.nlm.nih.gov/pubmed/21334098?tool=bestpractice.com La Global Initiative for Asthma aconseja que, si se usa, la dexametasona oral no debe continuarse durante más de 2 días debido a las preocupaciones sobre los efectos adversos metabólicos: si se necesita un tratamiento adicional con corticosteroides sistémicos, se debe considerar un cambio a prednisolona.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
La administración oral es la vía de elección.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Los corticosteroides intravenosos pueden administrarse a los pacientes que están demasiado disneicos para tragar, sufren vómitos o requieren ventilación no invasiva o intubación.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Los corticosteroides sistémicos deben administrarse idealmente en el plazo de 1 hora después de la presentación.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Puede tardar hasta 4 horas la observación de mejorías clínicas después de la administración del corticosteroide.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Ciclo de tratamiento: al menos 5 días y hasta la recuperación de la reagudización; este ciclo no necesita reducirse gradualmente antes de la suspensión.
Opciones primarias
prednisolona: 40-80 mg/día por vía oral administrados en 1-2 tomas fraccionadas
O
metilprednisolona: 60-80 mg por vía oral una vez al día
O
dexametasona: 16 mg por vía oral una vez al día
Opciones secundarias
hidrocortisona: 100 mg por vía intravenosa cada 8 horas
magnesio intravenoso
Tratamiento adicional recomendado para ALGUNOS pacientes del grupo seleccionado
No se recomienda el uso rutinario de sulfato de magnesio intravenoso en exacerbaciones asmáticas.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Sin embargo, se ha demostrado que una sola infusión reduce las tasas de ingreso hospitalario en ciertos pacientes, incluidos los adultos con un volumen espiratorio forzado en 1 segundo (VEF₁) entre <25% y el 30% de lo previsto y los que fracasan en el tratamiento inicial.[66]Rowe BH, Bretzlaff JA, Bourdon C, et al. Magnesium sulfate for treating exacerbations of acute asthma in the emergency department. Cochrane Database Syst Rev. 2000 Jan 24;(2):CD001490. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD001490/full http://www.ncbi.nlm.nih.gov/pubmed/10796650?tool=bestpractice.com
Se cree que el magnesio inhibe la entrada de calcio en el músculo liso de las vías respiratorias y, así, actúa como un broncodilatador.[67]Skobeloff EM, Spivey WH, McNamara RM, et al. Intravenous magnesium sulfate for the treatment of acute asthma in the emergency department. JAMA. 1989 Sep 1;262(9):1210-3. http://www.ncbi.nlm.nih.gov/pubmed/2761061?tool=bestpractice.com La Global Initiative for Asthma recomienda que se considere el sulfato de magnesio intravenoso para las exacerbaciones graves que no responden al tratamiento inicial.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Opciones primarias
sulfato de magnesio: 2 g por vía intravenosa en una única dosis administrada durante 20 minutos
corticosteroide inhalado en altas dosis
Tratamiento adicional recomendado para ALGUNOS pacientes del grupo seleccionado
En el servicio de urgencias, una dosis alta de corticoesteroides inhalados administrados dentro de la primera hora después de la presentación reduce la necesidad de ingreso hospitalario en los pacientes que no reciben corticoesteroides sistémicos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [69]Edmonds ML, Milan SJ, Camargo CA Jr, et al. Early use of inhaled corticosteroids in the emergency department treatment of acute asthma. Cochrane Database Syst Rev. 2012 Dec 12;(12):CD002308. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002308.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/23235589?tool=bestpractice.com Cuando se administra además de los corticosteroides sistémicos, las evidencias son contradictorias en los adultos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [69]Edmonds ML, Milan SJ, Camargo CA Jr, et al. Early use of inhaled corticosteroids in the emergency department treatment of acute asthma. Cochrane Database Syst Rev. 2012 Dec 12;(12):CD002308. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002308.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/23235589?tool=bestpractice.com
Opciones primarias
beclometasona inhalada: >2 mg/día
O
budesonida inhalada: >1.5 mg/día
O
propionato de fluticasona inhalado: >1.5 mg/día
antibioticoterapia
Tratamiento adicional recomendado para ALGUNOS pacientes del grupo seleccionado
No se deben administrar antibióticos de forma rutinaria en las exacerbaciones del asma, a menos que haya evidencias sólidas de infección pulmonar, como fiebre y esputo purulento o evidencias radiográficas de neumonía.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [63]National Heart, Lung, and Blood Institute. National Asthma Education and Prevention Program expert panel report 3: guidelines for the diagnosis and management of asthma. Jul 2007 [internet publication]. https://www.ncbi.nlm.nih.gov/books/NBK7232 [71]Normansell R, Sayer B, Waterson S, et al. Antibiotics for exacerbations of asthma. Cochrane Database Syst Rev. 2018 Jun 25;(6):CD002741. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002741.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/29938789?tool=bestpractice.com La mayoría de las exacerbaciones agudas del asma se desencadenan por una infección viral.[8]Singh AM, Busse WW. Asthma exacerbations. 2: aetiology. Thorax. 2006 Sep;61(9):809-16. https://thorax.bmj.com/content/61/9/809.long http://www.ncbi.nlm.nih.gov/pubmed/16936237?tool=bestpractice.com [12]Nicholson KG, Kent J, Ireland DC. Respiratory viruses and exacerbations of asthma in adults. BMJ. 1993 Oct 16;307(6910):982-6. http://www.ncbi.nlm.nih.gov/pubmed/8241910?tool=bestpractice.com [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma La selección y la dosificación de antibióticos se deben realizar de acuerdo con los protocolos institucionales locales.
exacerbación leve a moderada
agonista beta-2 inhalado de acción corta
La administración repetida de un agonista beta-2 de acción corta inhalado (por medio de un inhalador dosificador [IDM] o un nebulizador) es el tratamiento de primera línea que se utiliza para invertir rápidamente la limitación del flujo de aire. El tratamiento debe iniciarse de inmediato y ajustarse en función de la respuesta del paciente.
En el caso de los pacientes con exacerbaciones leves a moderadas, la administración de un agonista beta-2 de acción corta a través de un inhalador dosificador más espaciador o un inhalador de polvo seco produce mejoras similares en la función pulmonar que la administración a través de un nebulizador.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Los nebulizadores son útiles si el paciente no puede coordinar el uso de un inhalador dosificador.
El uso de nebulizadores puede transmitir partículas virales respiratorias y contribuir potencialmente a la propagación de infecciones virales respiratorias como la COVID-19.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Debe consultarse la orientación local sobre el nivel adecuado de EPP. La Global Initiative for Asthma (GINA, por sus siglas en inglés) recomienda que si el riesgo local de infección por COVID-19 es moderado o alto, se limite el uso de nebulizadores principalmente al tratamiento del asma potencialmente mortal en entornos de cuidados intensivos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Para el asma aguda, la GINA recomienda utilizar en su lugar un inhalador dosificador presurizado y una cámara espaciadora con boquilla o una mascarilla facial bien ajustada para administrar un agonista beta-2 de acción corta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Fuera de los Estados Unidos, existen actualmente diferencias de opinión entre las organizaciones de los distintos países sobre si el uso de un nebulizador es un procedimiento generador de aerosoles.
Las evidencias de que los tratamientos con nebulizadores aumentan el riesgo de transmisión de coronavirus similares al SRAS-CoV-2 no son concluyentes, y las evidencias directas sobre el riesgo de transmisión del SRAS-CoV-2 son mínimas.[57]Goldstein KM, Ghadimi K, Mystakelis H, et al. Risk of transmitting coronavirus disease 2019 during nebulizer treatment: a systematic review. J Aerosol Med Pulm Drug Deliv. 2021 Jun;34(3):155-70. https://www.liebertpub.com/doi/10.1089/jamp.2020.1659?url_ver=Z39.88-2003&rfr_id=ori%3Arid%3Acrossref.org&rfr_dat=cr_pub++0pubmed http://www.ncbi.nlm.nih.gov/pubmed/33887156?tool=bestpractice.com
Opciones primarias
salbutamol inhalado: (inhalador dosimetrado de 100 microgramos/dosis) 400-800 microgramos (4-8 inhalaciones) cada 20 minutos durante hasta 4 horas, luego, cada 1-4 horas cuando sea necesario; 2.5 a 5 mg nebulizados cada 20 minutos hasta 3 veces, seguido de 2.5 a 10 mg cada 1-4 horas cuando sea necesario; o 10-15 mg/hora en nebulización continua
corticosteroide oral
Se recomienda el tratamiento para TODOS LOS pacientes en el grupo de pacientes seleccionados
Se debe administrar un ciclo corto de corticoesteroide oral.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Algunos pacientes pueden haber empezado ya un tratamiento con corticoesteroides orales, si esto es parte de su plan de automanejo.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Se ha demostrado que los corticosteroides sistémicos aceleran la resolución de las exacerbaciones y previenen las recaídas.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [53]Greenberger PA. Clinical aspects of allergic bronchopulmonary aspergillosis. Front Biosci. 2003 Jan 1;8:s119-27. http://www.ncbi.nlm.nih.gov/pubmed/12456338?tool=bestpractice.com En los entornos de cuidados intensivos, la Global Initiative for Asthma (GINA) aconseja que los corticosteroides sistémicos se administren en todas las exacerbaciones, excepto en las más leves; su uso es especialmente importante si el tratamiento con agonistas beta-2 de acción corta no logra una mejoría duradera de los síntomas, o si el paciente tiene antecedentes de exacerbaciones que requieren corticosteroides orales o los estaba usando cuando ocurrió la exacerbación actual.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Un ensayo aleatorizado controlado para comparar los efectos de 2 días de dexametasona oral y 5 días de prednisolona oral en pacientes de 18 a 45 años de edad con exacerbaciones agudas del asma (flujo espiratorio máximo <80% en relación con el valor ideal) mostró que la primera es, al menos, tan eficaz como la última para hacer que los pacientes vuelvan a tener un nivel normal de actividad y para prevenir recidivas.[70]Kravitz J, Dominici P, Ufberg J, et al. Two days of dexamethasone versus 5 days of prednisone in the treatment of acute asthma: a randomized controlled trial. Ann Emerg Med. 2011 Aug;58(2):200-4. http://www.ncbi.nlm.nih.gov/pubmed/21334098?tool=bestpractice.com La GINA aconseja que, si se usa, la dexametasona oral no debe continuarse durante más de 2 días debido a las preocupaciones sobre los efectos adversos metabólicos: si se necesita un tratamiento adicional con corticosteroides sistémicos, se debe considerar un cambio a prednisolona.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Puede tardar hasta 4 horas la observación de mejorías clínicas después de la administración del corticosteroide.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Ciclo de tratamiento: al menos 5 días y hasta la recuperación de la reagudización; este ciclo no necesita reducirse gradualmente antes de la suspensión.
Opciones primarias
prednisolona: 40-80 mg/día por vía oral administrados en 1-2 tomas fraccionadas
O
metilprednisolona: 60-80 mg por vía oral una vez al día
O
dexametasona: 16 mg por vía oral una vez al día
fármaco anticolinérgico inhalado
Tratamiento adicional recomendado para ALGUNOS pacientes del grupo seleccionado
El ipratropio inhalado puede añadirse a un agonista beta-2 de acción corta en adultos con exacerbaciones de asma de moderadas a graves, en particular si hay una respuesta deficiente al tratamiento inicial.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma
Los fármacos anticolinérgicos, en combinación con un agonista beta-2, pueden producir mejores efectos broncodilatadores que cualquier fármaco solo.[75]Rodrigo G, Rodrigo C, Burschtin O. A meta-analysis of the effects of ipratropium bromide in adults with acute asthma. Am J Med. 1999 Oct;107(4):363-70. http://www.ncbi.nlm.nih.gov/pubmed/10527039?tool=bestpractice.com Esta combinación también se asocia a una mayor mejoría del flujo máximo y del volumen espiratorio forzado en 1 segundo (VEF₁) y a menores tasas de ingreso hospitalario.[76]Rodrigo GJ, Rodrigo C. First-line therapy for adult patients with acute asthma receiving a multiple-dose protocol of ipratropium bromide plus albuterol in the emergency department. Am J Respir Crit Care Med. 2000 Jun;161(6):1862-8. http://www.ncbi.nlm.nih.gov/pubmed/10852758?tool=bestpractice.com [77]Lanes SF, Garrett JE, Wentworth CE 3rd, et al. The effect of adding ipratropium bromide to salbutamol in the treatment of acute asthma: a pooled analysis of three trials. Chest. 1998 Aug;114(2):365-72. http://www.ncbi.nlm.nih.gov/pubmed/9726716?tool=bestpractice.com [78]Plotnick LH, Ducharme FM. Should inhaled anticholinergics be added to beta2 agonists for treating acute childhood and adolescent asthma? A systematic review. BMJ. 1998 Oct 10;317(7164):971-7. http://www.ncbi.nlm.nih.gov/pubmed/9765164?tool=bestpractice.com
El ipratropio se debe administrar solo en combinación con agonistas beta-2 de acción corta, no en lugar de estos. El ipratropio se puede administrar en combinación con cualquier agonista beta-2 de acción corta.
El uso de nebulizadores puede transmitir partículas virales respiratorias y contribuir potencialmente a la propagación de infecciones virales respiratorias como la COVID-19.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Debe consultarse la orientación local sobre el nivel adecuado de EPP. La Global Initiative for Asthma (GINA, por sus siglas en inglés) recomienda que si el riesgo local de infección por COVID-19 es moderado o alto, se limite el uso de nebulizadores principalmente al tratamiento del asma potencialmente mortal en entornos de cuidados intensivos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Para el asma aguda, la GINA recomienda utilizar en su lugar un inhalador presurizado de dosis medidas y una cámara espaciadora con boquilla o una mascarilla facial bien ajustada para administrar un agonista beta-2 de acción corta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Fuera de los Estados Unidos, existen actualmente diferencias de opinión entre las organizaciones de los distintos países sobre si el uso de un nebulizador es un procedimiento generador de aerosoles.
Las evidencias de que los tratamientos con nebulizadores aumentan el riesgo de transmisión de coronavirus similares al SRAS-CoV-2 no son concluyentes, y las evidencias directas sobre el riesgo de transmisión del SRAS-CoV-2 son mínimas.[57]Goldstein KM, Ghadimi K, Mystakelis H, et al. Risk of transmitting coronavirus disease 2019 during nebulizer treatment: a systematic review. J Aerosol Med Pulm Drug Deliv. 2021 Jun;34(3):155-70. https://www.liebertpub.com/doi/10.1089/jamp.2020.1659?url_ver=Z39.88-2003&rfr_id=ori%3Arid%3Acrossref.org&rfr_dat=cr_pub++0pubmed http://www.ncbi.nlm.nih.gov/pubmed/33887156?tool=bestpractice.com
Opciones primarias
ipratropio inhalado: (17 microgramos/dosis de inhalador de dosis medida) 136 microgramos (8 inhalaciones) cada 20 minutos durante un máximo de 3 horas administrados en combinación y dosificados con cada administración de agonista beta-2 de acción corta; o 500 microgramos nebulizados cada 20 minutos durante 3 dosis y luego, cuando sea necesario, administrados en combinación y dosificados con cada administración de agonista beta-2 de acción corta
oxígeno controlado
Tratamiento adicional recomendado para ALGUNOS pacientes del grupo seleccionado
Se debe administrar oxigenoterapia, si es necesario, por medio de cánulas nasales o mascarilla sin respirador para lograr una saturación de oxígeno del 93% al 95%.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Posteriormente, se debe ajustar la oxigenoterapia. La presión parcial de dióxido de carbono arterial (PaCO2) puede empeorar en algunos pacientes que presenten una obstrucción grave al flujo aéreo con una saturación de oxígeno al 100%.
antibioticoterapia
Tratamiento adicional recomendado para ALGUNOS pacientes del grupo seleccionado
No se deben administrar antibióticos de forma rutinaria en las exacerbaciones del asma, a menos que haya evidencias sólidas de infección pulmonar, como fiebre y esputo purulento o evidencias radiográficas de neumonía.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [63]National Heart, Lung, and Blood Institute. National Asthma Education and Prevention Program expert panel report 3: guidelines for the diagnosis and management of asthma. Jul 2007 [internet publication]. https://www.ncbi.nlm.nih.gov/books/NBK7232 [71]Normansell R, Sayer B, Waterson S, et al. Antibiotics for exacerbations of asthma. Cochrane Database Syst Rev. 2018 Jun 25;(6):CD002741. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002741.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/29938789?tool=bestpractice.com La mayoría de las exacerbaciones agudas del asma se desencadenan por una infección viral.[8]Singh AM, Busse WW. Asthma exacerbations. 2: aetiology. Thorax. 2006 Sep;61(9):809-16. https://thorax.bmj.com/content/61/9/809.long http://www.ncbi.nlm.nih.gov/pubmed/16936237?tool=bestpractice.com [12]Nicholson KG, Kent J, Ireland DC. Respiratory viruses and exacerbations of asthma in adults. BMJ. 1993 Oct 16;307(6910):982-6. http://www.ncbi.nlm.nih.gov/pubmed/8241910?tool=bestpractice.com [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma La selección y la dosificación de antibióticos se deben realizar de acuerdo con los protocolos institucionales locales.
asma sintomática
Terapia subsecuente
Antes del alta, se debe iniciar una terapia de control a base de corticosteroides inhalados, si no se ha prescrito previamente.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Los pacientes que ya toman medicamentos inhalados que contienen corticosteroides generalmente deben intensificar su tratamiento durante 2-4 semanas.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Si la exacerbación se produjo en un contexto de mal control del asma a largo plazo (a pesar de un cumplimiento bueno y una buena técnica de inhalación), puede estar indicado un aumento a largo plazo (p. ej., 2-3 meses).[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report La Global Initiative for Asthma (GINA) recomienda intensificar o cambiar a la terapia de mantenimiento y alivio (MART, por sus siglas en inglés) con corticosteroides inhalados (CSI) y formoterol (enfoque de 'Vía 1') después de una exacerbación, y aconseja que el MART de paso 4 es adecuado si el paciente visitó el departamento de urgencias o fue hospitalizado.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Los pacientes deben reanudar su inhalador de alivio normal antes del alta si este fue reemplazado por un antagonista de alivio beta-2 de acción corta durante el tratamiento agudo de la exacerbación.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Deben volver a utilizar la medicación de alivio cuando la necesiten, en lugar de utilizarla regularmente, sobre la base de una mejoría sintomática y objetiva.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report La GINA recomienda considerar un cambio a un régimen de tratamiento con un alivio de ICS-formoterol para aquellos que estaban usando un alivio agonista beta-2 de acción corta antes de la exacerbación, para reducir el riesgo de exacerbaciones futuras.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
El cumplimiento y la técnica del inhalador deben ser reevaluadas antes del alta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Los pacientes deben ser seguidos por un médico de cabecera o neumólogo en los 2-7 días posteriores a una exacerbación (o en un plazo de 1-2 semanas si la exacerbación fue autogestionada en casa) para evaluar y optimizar su manejo del asma, incluidos los medicamentos, la revisión de los factores de riesgo modificables y las comorbilidades, la técnica de inhalación y el plan de acción escrito para el asma.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Las directrices recomiendan que se consideren la gravedad y el control del asma como una guía en escalones que se puede subir o bajar (aumentar o disminuir los medicamentos) en función de la gravedad de la enfermedad y la adecuación del control.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
El enfoque gradual tiene como objetivo ayudar, pero no reemplazar, a la toma de decisiones clínicas necesarias para satisfacer las necesidades específicas de los pacientes.
Los pacientes pueden comenzar en cualquier tramo de la escalera, y los medicamentos se pueden agregar (aumentar la dosis) si es necesario. Aumentar el uso de un agonista beta de acción corta (ABAC) o utilizarlo >2 días a la semana para aliviar los síntomas (no para prevenir broncoespasmos inducidos por ejercicio) generalmente indica un control inadecuado y la necesidad de intensificar el tratamiento.
El control del asma por parte del paciente se debe evaluar regularmente con el objetivo de bajar escalones si la enfermedad se ha controlado de forma adecuada durante, al menos, 3 meses. Una reducción gradual puede aumentar el riesgo de exacerbaciones, y se deben tomar medidas para reducir el riesgo (p. ej., evitar reducir la tasa demasiado o rápidamente o en momentos de mayor riesgo de exacerbación).[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Se debe contar con un plan de acción escrito que detalle cómo y cuándo reanudar el tratamiento si el control del asma empeora (asegurándose de que los medicamentos necesarios estén disponibles para que el paciente siga este plan).[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Se aconseja una monitorización estrecha durante el tratamiento gradual (especialmente en pacientes con factores de riesgo de exacerbaciones) y un seguimiento programado para evaluar la respuesta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report La medicación que contiene CSI no debe retirarse por completo y se debe fomentar el cumplimiento con ella durante la reducción gradual.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
No hay evidencias suficientes para recomendar el uso universal de los eosinófilos en esputo o de los niveles de óxido nítrico exhalado (FeNO) para adaptar el tratamiento del asma. No obstante, cierta evidencia sugiere que este enfoque puede reducir la frecuencia de la exacerbación asmática.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication].
https://ginasthma.org/2024-report
[73]Petsky HL, Li A, Chang AB. Tailored interventions based on sputum eosinophils versus clinical symptoms for asthma in children and adults. Cochrane Database Syst Rev. 2017 Aug 24;(8):CD005603.
https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD005603.pub3/full
http://www.ncbi.nlm.nih.gov/pubmed/28837221?tool=bestpractice.com
[74]Petsky HL, Kew KM, Turner C, Chang AB. Exhaled nitric oxide levels to guide treatment for adults with asthma. Cochrane Database Syst Rev. 2016 Sep 1;(9):CD011440.
https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD011440.pub2/full
http://www.ncbi.nlm.nih.gov/pubmed/27580628?tool=bestpractice.com
[  ]
What are the effects of using fractional exhaled nitric oxide (FeNO) levels to guide treatment for adults with asthma?/cca.html?targetUrl=https://www.cochranelibrary.com/cca/doi/10.1002/cca.2107/fullMostrarme la respuesta La GINA recomienda el tratamiento guiado por esputo para los adultos con asma moderada o grave que se manejan en (o pueden ser derivados) a un centro que lo ofrece.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication].
https://ginasthma.org/2024-report
La medición del FeNO puede considerarse como parte de una estrategia continua de monitorización y manejo para determinados pacientes, si persiste la incertidumbre en la elección, el control o el ajuste de los tratamientos.[39]Cloutier MM, Baptist AP, Teach SJ, et al; Expert Panel Working Group of the National Heart, Lung, and Blood Institute (NHLBI) administered and coordinated National Asthma Education and Prevention Program Coordinating Committee (NAEPPCC). 2020 focused updates to the asthma management guidelines: a report from the National Asthma Education and Prevention Program Coordinating Committee Expert Panel Working Group. J Allergy Clin Immunol. 2020 Dec;146(6):1217-70.
https://www.jacionline.org/article/S0091-6749(20)31404-4/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/33280709?tool=bestpractice.com
En la práctica clínica, la prueba de FeNO se utiliza principalmente para ayudar a guiar las decisiones de tratamiento aquellos con asma grave.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication].
https://ginasthma.org/2024-report
]
What are the effects of using fractional exhaled nitric oxide (FeNO) levels to guide treatment for adults with asthma?/cca.html?targetUrl=https://www.cochranelibrary.com/cca/doi/10.1002/cca.2107/fullMostrarme la respuesta La GINA recomienda el tratamiento guiado por esputo para los adultos con asma moderada o grave que se manejan en (o pueden ser derivados) a un centro que lo ofrece.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication].
https://ginasthma.org/2024-report
La medición del FeNO puede considerarse como parte de una estrategia continua de monitorización y manejo para determinados pacientes, si persiste la incertidumbre en la elección, el control o el ajuste de los tratamientos.[39]Cloutier MM, Baptist AP, Teach SJ, et al; Expert Panel Working Group of the National Heart, Lung, and Blood Institute (NHLBI) administered and coordinated National Asthma Education and Prevention Program Coordinating Committee (NAEPPCC). 2020 focused updates to the asthma management guidelines: a report from the National Asthma Education and Prevention Program Coordinating Committee Expert Panel Working Group. J Allergy Clin Immunol. 2020 Dec;146(6):1217-70.
https://www.jacionline.org/article/S0091-6749(20)31404-4/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/33280709?tool=bestpractice.com
En la práctica clínica, la prueba de FeNO se utiliza principalmente para ayudar a guiar las decisiones de tratamiento aquellos con asma grave.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication].
https://ginasthma.org/2024-report

Seleccione un grupo de pacientes para consultar nuestras recomendaciones
Tenga en cuenta que las formulaciones/vías y dosis pueden diferir entre los nombres y marcas de los fármacos, las fórmulas de los fármacos o las localizaciones. Las recomendaciones de tratamiento son específicas para cada grupo de pacientes. Véase el descargo de responsabilidad
El uso de este contenido está sujeto a nuestra cláusula de exención de responsabilidad