Exacerbação aguda da asma em adultos
- Visão geral
- Teoria
- Diagnóstico
- Tratamento
- ACOMPANHAMENTO
- Recursos
Algoritmo de tratamento
Observe que as formulações/vias e doses podem diferir entre nomes e marcas de medicamentos, formulários de medicamentos ou localidades. As recomendações de tratamento são específicas para os grupos de pacientes:ver aviso legal
exacerbação com risco de vida ou insuficiência respiratória iminente
internação em unidade de terapia intensiva
Pacientes que apresentam sinais de asma com risco de vida (por exemplo, sonolência, confusão, tórax silencioso) são internados na unidade de terapia intensiva (UTI) e avaliados para tratamento que pode incluir intubação e ventilação mecânica.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Além disso, eles recebem beta-2 agonista de curta ação por via inalatória, anticolinérgico inalatório, oxigênio controlado e corticosteroide intravenoso ou oral. Alguns pacientes também podem receber magnésio intravenoso e/ou um corticosteroide inalatório em altas doses.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma
Pacientes que inicialmente apresentam exacerbação sem risco de vida, mas que não respondem adequadamente ao tratamento, ou que posteriormente desenvolvam sinais de asma com risco de vida, podem também necessitar de internação em UTI para avaliar a necessidade de intubação e ventilação mecânica.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
beta-2 agonista inalatório de curta ação
Tratamento recomendado para TODOS os pacientes no grupo de pacientes selecionado
A administração repetida de um beta-2 agonista inalatório de curta ação (com nebulizador) é a terapia de primeira linha utilizada para reverter rapidamente a limitação do fluxo aéreo. O tratamento deve ser iniciado imediatamente e ajustado com base na resposta do paciente.
O uso dos nebulizadores pode transmitir partículas virais respiratórias e potencialmente contribuir para a disseminação de infecções virais respiratórias, como a COVID-19.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report As orientações locais sobre o nível apropriado de equipamento de proteção individual (EPI) devem ser consultadas. A Global Initiative for Asthma (GINA) recomenda que, se o risco local de infecção por COVID-19 for moderado ou alto, o uso de nebulizadores seja restrito principalmente ao tratamento de asma com risco à vida em cenários de cuidados intensivos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Para a asma aguda, a GINA recomenda que um inalador dosimetrado pressurizado e uma máscara facial bem ajustada sejam usados como opções para fornecer um beta-2 agonista de ação curta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Atualmente, fora dos EUA há diferenças de opinião entre as organizações de diferentes países quanto a se o uso de um nebulizador é realmente um procedimento gerador de aerossol.
As evidências de que os tratamentos com nebulizador aumentam o risco de transmissão de coronavírus semelhantes ao SARS-CoV-2 são inconclusivas e há evidências diretas mínimas sobre o risco de transmissão do SARS-CoV-2.[57]Goldstein KM, Ghadimi K, Mystakelis H, et al. Risk of transmitting coronavirus disease 2019 during nebulizer treatment: a systematic review. J Aerosol Med Pulm Drug Deliv. 2021 Jun;34(3):155-70. https://www.liebertpub.com/doi/10.1089/jamp.2020.1659?url_ver=Z39.88-2003&rfr_id=ori%3Arid%3Acrossref.org&rfr_dat=cr_pub++0pubmed http://www.ncbi.nlm.nih.gov/pubmed/33887156?tool=bestpractice.com
Opções primárias
salbutamol por via inalatória: 2.5 a 5 mg nebulizados a cada 20 minutos em 3 doses, seguidos por 2.5 a 10 mg a cada 1-4 horas quando necessário; ou nebulização contínua com 10-15 mg/hora
anticolinérgico inalatório
Tratamento recomendado para TODOS os pacientes no grupo de pacientes selecionado
O ipratrópio por via inalatória deve ser adicionado a um beta-2 agonista de curta ação em adultos com exacerbações de asma intensas ou com risco de vida.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma
Os anticolinérgicos associados a um beta-2 agonista podem produzir efeitos broncodilatadores maiores que qualquer um dos dois medicamentos isoladamente.[75]Rodrigo G, Rodrigo C, Burschtin O. A meta-analysis of the effects of ipratropium bromide in adults with acute asthma. Am J Med. 1999 Oct;107(4):363-70. http://www.ncbi.nlm.nih.gov/pubmed/10527039?tool=bestpractice.com Essa combinação também está associada a uma grande melhora no pico de fluxo e no volume expiratório forçado em 1 segundo (VEF₁), e a taxas de hospitalização mais baixas.[76]Rodrigo GJ, Rodrigo C. First-line therapy for adult patients with acute asthma receiving a multiple-dose protocol of ipratropium bromide plus albuterol in the emergency department. Am J Respir Crit Care Med. 2000 Jun;161(6):1862-8. http://www.ncbi.nlm.nih.gov/pubmed/10852758?tool=bestpractice.com [77]Lanes SF, Garrett JE, Wentworth CE 3rd, et al. The effect of adding ipratropium bromide to salbutamol in the treatment of acute asthma: a pooled analysis of three trials. Chest. 1998 Aug;114(2):365-72. http://www.ncbi.nlm.nih.gov/pubmed/9726716?tool=bestpractice.com [78]Plotnick LH, Ducharme FM. Should inhaled anticholinergics be added to beta2 agonists for treating acute childhood and adolescent asthma? A systematic review. BMJ. 1998 Oct 10;317(7164):971-7. http://www.ncbi.nlm.nih.gov/pubmed/9765164?tool=bestpractice.com
O ipratrópio deve ser administrado somente em conjunto com beta-2 agonistas de curta ação, e não em substituição a eles. O ipratrópio pode ser administrado em conjunto com qualquer beta-2 agonista de curta ação.
O uso dos nebulizadores pode transmitir partículas virais respiratórias e potencialmente contribuir para a disseminação de infecções virais respiratórias, como a COVID-19.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report As orientações locais sobre o nível apropriado de EPI devem ser consultadas. A Global Initiative for Asthma (GINA) recomenda que, se o risco local de infecção por COVID-19 for moderado ou alto, o uso de nebulizadores seja restrito principalmente ao tratamento da asma com risco à vida nos cenários de assistência aguda.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Para a asma aguda, a GINA recomenda que um inalador dosimetrado pressurizado e uma máscara facial bem ajustada sejam usados como opções para fornecer um beta-2 agonista de ação curta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Atualmente, fora dos EUA há diferenças de opinião entre as organizações de diferentes países quanto a se o uso de um nebulizador é realmente um procedimento gerador de aerossol.
As evidências de que os tratamentos com nebulizador aumentam o risco de transmissão de coronavírus semelhantes ao SARS-CoV-2 são inconclusivas e há evidências diretas mínimas sobre o risco de transmissão do SARS-CoV-2.[57]Goldstein KM, Ghadimi K, Mystakelis H, et al. Risk of transmitting coronavirus disease 2019 during nebulizer treatment: a systematic review. J Aerosol Med Pulm Drug Deliv. 2021 Jun;34(3):155-70. https://www.liebertpub.com/doi/10.1089/jamp.2020.1659?url_ver=Z39.88-2003&rfr_id=ori%3Arid%3Acrossref.org&rfr_dat=cr_pub++0pubmed http://www.ncbi.nlm.nih.gov/pubmed/33887156?tool=bestpractice.com
Opções primárias
ipratrópio por via inalatória: nebulização com 500 microgramas juntamente com cada administração de beta-2 agonista de curta ação (geralmente a cada 20 minutos em 3 doses e, em seguida, quando necessário)
oxigênio controlado
Tratamento recomendado para TODOS os pacientes no grupo de pacientes selecionado
Deve-se administrar oxigênio suplementar, se necessário, por meio de cânulas nasais ou máscaras com reservatório de oxigênio para alcançar saturação de oxigênio de 93% a 95%.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
A oxigenoterapia deve então ser ajustada. A PaCO₂ pode piorar em alguns pacientes com grave obstrução do fluxo aéreo com saturação de oxigênio a 100%.
corticosteroide intravenoso ou oral
Tratamento recomendado para TODOS os pacientes no grupo de pacientes selecionado
Demonstrou-se que a utilização de corticosteroides sistêmicos acelera a resolução das exacerbações e previne a recidiva.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [53]Greenberger PA. Clinical aspects of allergic bronchopulmonary aspergillosis. Front Biosci. 2003 Jan 1;8:s119-27. http://www.ncbi.nlm.nih.gov/pubmed/12456338?tool=bestpractice.com
A administração oral é a via preferencial.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Os corticosteroides intravenosos podem ser administrados nos pacientes que estiverem dispneicos demais para deglutir, que apresentem vômitos ou que necessitarem de ventilação não invasiva ou intubação.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Os corticosteroides sistêmicos devem ser administrados idealmente dentro de 1 hora após a apresentação.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Pode levar até 4 horas após a administração de corticosteroides para que se observe melhora clínica.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Ciclo do tratamento: 7 dias; não é necessário reduzir a dose antes da interrupção.
Opções primárias
hidrocortisona: 100 mg por via intravenosa a cada 8 horas
Opções secundárias
prednisolona: 40-80 mg/dia por via oral administrados em 1-2 doses fracionadas
ou
metilprednisolona: 60-80 mg por via oral uma vez ao dia
magnésio intravenoso
Tratamento adicional recomendado para ALGUNS pacientes no grupo de pacientes selecionado
Sulfato de magnésio intravenoso não é recomendado para uso de rotina em exacerbações da asma.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report No entanto, demonstrou-se que uma única infusão reduz as taxas de internação hospitalar em certos pacientes, incluindo adultos com um volume expiratório forçado no primeiro segundo (VEF₁) predito de <25% a 30% e aqueles com falha do tratamento inicial.[66]Rowe BH, Bretzlaff JA, Bourdon C, et al. Magnesium sulfate for treating exacerbations of acute asthma in the emergency department. Cochrane Database Syst Rev. 2000 Jan 24;(2):CD001490. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD001490/full http://www.ncbi.nlm.nih.gov/pubmed/10796650?tool=bestpractice.com Acredita-se que o magnésio iniba o influxo de cálcio na musculatura lisa das vias aéreas, agindo como um broncodilatador.[67]Skobeloff EM, Spivey WH, McNamara RM, et al. Intravenous magnesium sulfate for the treatment of acute asthma in the emergency department. JAMA. 1989 Sep 1;262(9):1210-3. http://www.ncbi.nlm.nih.gov/pubmed/2761061?tool=bestpractice.com A Global Initiative for Asthma recomenda que o sulfato de magnésio intravenoso seja considerado para as exacerbações graves que não responderem ao tratamento inicial.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Opções primárias
sulfato de magnésio: 2 g por via intravenosa em dose única ao longo de 20 minutos
corticosteroide inalatório em doses altas
Tratamento adicional recomendado para ALGUNS pacientes no grupo de pacientes selecionado
No pronto-socorro, uma dose elevada de corticosteroides inalatórios administrada na primeira hora após a apresentação reduz a necessidade de hospitalização em pacientes que não estejam recebendo corticosteroides sistêmicos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [69]Edmonds ML, Milan SJ, Camargo CA Jr, et al. Early use of inhaled corticosteroids in the emergency department treatment of acute asthma. Cochrane Database Syst Rev. 2012 Dec 12;(12):CD002308. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002308.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/23235589?tool=bestpractice.com Quando administrado em associação com corticosteroides sistêmicos, as evidências são conflitantes nos adultos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [69]Edmonds ML, Milan SJ, Camargo CA Jr, et al. Early use of inhaled corticosteroids in the emergency department treatment of acute asthma. Cochrane Database Syst Rev. 2012 Dec 12;(12):CD002308. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002308.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/23235589?tool=bestpractice.com
Opções primárias
beclometasona por via inalatória: >2 mg/dia
ou
budesonida por via inalatória: >1.5 mg/dia
ou
propionato de fluticasona inalatório: >1.5 mg/dia
antibioticoterapia
Tratamento adicional recomendado para ALGUNS pacientes no grupo de pacientes selecionado
Antibióticos não devem ser administrados rotineiramente em exacerbações de asma, a menos que existam fortes indícios de infecção pulmonar, tais como febre e escarro purulento ou evidências radiográficas de pneumonia.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [63]National Heart, Lung, and Blood Institute. National Asthma Education and Prevention Program expert panel report 3: guidelines for the diagnosis and management of asthma. Jul 2007 [internet publication]. https://www.ncbi.nlm.nih.gov/books/NBK7232 [71]Normansell R, Sayer B, Waterson S, et al. Antibiotics for exacerbations of asthma. Cochrane Database Syst Rev. 2018 Jun 25;(6):CD002741. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002741.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/29938789?tool=bestpractice.com A maioria das exacerbações agudas de asma é desencadeada por infecção viral.[8]Singh AM, Busse WW. Asthma exacerbations. 2: aetiology. Thorax. 2006 Sep;61(9):809-16. https://thorax.bmj.com/content/61/9/809.long http://www.ncbi.nlm.nih.gov/pubmed/16936237?tool=bestpractice.com [12]Nicholson KG, Kent J, Ireland DC. Respiratory viruses and exacerbations of asthma in adults. BMJ. 1993 Oct 16;307(6910):982-6. http://www.ncbi.nlm.nih.gov/pubmed/8241910?tool=bestpractice.com [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma Deve-se seguir os protocolos locais da instituição para escolha do antibiótico e da dosagem apropriada.
ventilação mecânica
Tratamento adicional recomendado para ALGUNS pacientes no grupo de pacientes selecionado
A ventilação mecânica deve ser administrada a pacientes refratários ao tratamento e que permanecem com dificuldade respiratória grave. As estratégias de manejo da ventilação frequentemente incluem frequências respiratórias baixas, volumes correntes baixos, altas taxas de fluxo inspiratório e evitação da pressão expiratória final positiva aplicada pelo ventilador.
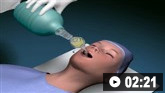
Como inserir um tubo traqueal em um adulto usando um laringoscópio.
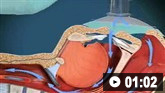
Como usar um aparato reanimador manual autoinflável para fornecer suporte ventilatório a adultos. Vídeo de demonstração da técnica em duas pessoas.
exacerbação grave
beta-2 agonista inalatório de curta ação
A administração repetida de um beta-2 agonista de curta ação por via inalatória (com inalador dosimetrado associado a um espaçador ou nebulizador) é a terapia de primeira linha utilizada para reverter rapidamente a limitação do fluxo aéreo. O tratamento deve ser iniciado imediatamente e ajustado com base na resposta do paciente. Nebulizadores são úteis caso o paciente não seja capaz de coordenar o uso do inalador dosimetrado.
O uso dos nebulizadores pode transmitir partículas virais respiratórias e potencialmente contribuir para a disseminação de infecções virais respiratórias, como a COVID-19.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report As orientações locais sobre o nível apropriado de EPI devem ser consultadas. A Global Initiative for Asthma (GINA) recomenda que, se o risco local de infecção por COVID-19 for moderado ou alto, o uso de nebulizadores seja restrito principalmente ao tratamento da asma com risco à vida nos cenários de assistência aguda.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Para a asma aguda, a GINA recomenda que um ID pressurizado e espaçador com bocal ou uma máscara facial bem ajustada sejam usados como opções para fornecer um beta-2 agonista de ação curta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Atualmente, fora dos EUA há diferenças de opinião entre as organizações de diferentes países quanto a se o uso de um nebulizador é realmente um procedimento gerador de aerossol.
As evidências de que os tratamentos com nebulizador aumentam o risco de transmissão de coronavírus semelhantes ao SARS-CoV-2 são inconclusivas e há evidências diretas mínimas sobre o risco de transmissão do SARS-CoV-2.[57]Goldstein KM, Ghadimi K, Mystakelis H, et al. Risk of transmitting coronavirus disease 2019 during nebulizer treatment: a systematic review. J Aerosol Med Pulm Drug Deliv. 2021 Jun;34(3):155-70. https://www.liebertpub.com/doi/10.1089/jamp.2020.1659?url_ver=Z39.88-2003&rfr_id=ori%3Arid%3Acrossref.org&rfr_dat=cr_pub++0pubmed http://www.ncbi.nlm.nih.gov/pubmed/33887156?tool=bestpractice.com
Opções primárias
salbutamol por via inalatória: (inalador dosimetrado com 100 microgramas/dose) 400-800 microgramas (4-8 puffs) a cada 20 minutos por até 4 horas, depois a cada 1-4 horas quando necessário; ou 2.5 a 5 mg com o nebulizador a cada 20 minutos por 3 doses, seguidos por 2.5 a 10 mg a cada 1-4 horas quando necessário; ou nebulização contínua com 10-15 mg/hora
anticolinérgico inalatório
Tratamento recomendado para TODOS os pacientes no grupo de pacientes selecionado
O ipratrópio por via inalatória deve ser adicionado a um beta-2 agonista de curta ação em adultos com exacerbações de asma intensas ou com risco de vida.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma
Os anticolinérgicos associados a um beta-2 agonista podem produzir efeitos broncodilatadores maiores que qualquer um dos dois medicamentos isoladamente.[75]Rodrigo G, Rodrigo C, Burschtin O. A meta-analysis of the effects of ipratropium bromide in adults with acute asthma. Am J Med. 1999 Oct;107(4):363-70. http://www.ncbi.nlm.nih.gov/pubmed/10527039?tool=bestpractice.com Essa combinação também está associada a uma grande melhora no pico de fluxo e no volume expiratório forçado em 1 segundo (VEF₁), e a taxas de hospitalização mais baixas.[76]Rodrigo GJ, Rodrigo C. First-line therapy for adult patients with acute asthma receiving a multiple-dose protocol of ipratropium bromide plus albuterol in the emergency department. Am J Respir Crit Care Med. 2000 Jun;161(6):1862-8. http://www.ncbi.nlm.nih.gov/pubmed/10852758?tool=bestpractice.com [77]Lanes SF, Garrett JE, Wentworth CE 3rd, et al. The effect of adding ipratropium bromide to salbutamol in the treatment of acute asthma: a pooled analysis of three trials. Chest. 1998 Aug;114(2):365-72. http://www.ncbi.nlm.nih.gov/pubmed/9726716?tool=bestpractice.com [78]Plotnick LH, Ducharme FM. Should inhaled anticholinergics be added to beta2 agonists for treating acute childhood and adolescent asthma? A systematic review. BMJ. 1998 Oct 10;317(7164):971-7. http://www.ncbi.nlm.nih.gov/pubmed/9765164?tool=bestpractice.com
O ipratrópio deve ser administrado somente em conjunto com beta-2 agonistas de curta ação, e não em substituição a eles. O ipratrópio pode ser administrado em conjunto com qualquer beta-2 agonista de curta ação.
O uso dos nebulizadores pode transmitir partículas virais respiratórias e potencialmente contribuir para a disseminação de infecções virais respiratórias, como a COVID-19.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report As orientações locais sobre o nível apropriado de EPI devem ser consultadas. A Global Initiative for Asthma (GINA) recomenda que, se o risco local de infecção por COVID-19 for moderado ou alto, o uso de nebulizadores seja restrito principalmente ao tratamento da asma com risco à vida nos cenários de assistência aguda.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Para a asma aguda, a GINA recomenda que um inalador dosimetrado pressurizado e uma máscara facial bem ajustada sejam usados como opções para fornecer um beta-2 agonista de ação curta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Atualmente, fora dos EUA há diferenças de opinião entre as organizações de diferentes países quanto a se o uso de um nebulizador é realmente um procedimento gerador de aerossol.
As evidências de que os tratamentos com nebulizador aumentam o risco de transmissão de coronavírus semelhantes ao SARS-CoV-2 são inconclusivas e há evidências diretas mínimas sobre o risco de transmissão do SARS-CoV-2.[57]Goldstein KM, Ghadimi K, Mystakelis H, et al. Risk of transmitting coronavirus disease 2019 during nebulizer treatment: a systematic review. J Aerosol Med Pulm Drug Deliv. 2021 Jun;34(3):155-70. https://www.liebertpub.com/doi/10.1089/jamp.2020.1659?url_ver=Z39.88-2003&rfr_id=ori%3Arid%3Acrossref.org&rfr_dat=cr_pub++0pubmed http://www.ncbi.nlm.nih.gov/pubmed/33887156?tool=bestpractice.com
Opções primárias
ipratrópio por via inalatória: (inalador dosimetrado 17 microgramas/dose) 136 microgramas (8 puffs) de 20 em 20 minutos, durante até 3 horas, administrados em combinação e dosados a cada administração de beta-2 agonista de curta ação; ou 500 microgramas nebulizados a cada 20 minutos durante 3 doses e, depois, quando necessário, administrados em combinação e dosados a cada administração de beta-2 agonista de curta ação
oxigênio controlado
Tratamento recomendado para TODOS os pacientes no grupo de pacientes selecionado
Deve-se administrar oxigênio suplementar, se necessário, por meio de cânulas nasais ou máscaras com reservatório de oxigênio para alcançar saturação de oxigênio de 93% a 95%.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
A oxigenoterapia deve então ser ajustada. A PaCO₂ pode piorar em alguns pacientes com grave obstrução do fluxo aéreo com saturação de oxigênio a 100%.
corticosteroide oral ou intravenoso
Tratamento recomendado para TODOS os pacientes no grupo de pacientes selecionado
Deve-se administrar um ciclo curto de corticosteroides orais ou intravenosos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Alguns pacientes podem já ter iniciado um ciclo de corticosteroides orais se eles fizerem parte do plano de autocuidado.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Demonstrou-se que a utilização de corticosteroides sistêmicos acelera a resolução das exacerbações e previne a recidiva.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [53]Greenberger PA. Clinical aspects of allergic bronchopulmonary aspergillosis. Front Biosci. 2003 Jan 1;8:s119-27. http://www.ncbi.nlm.nih.gov/pubmed/12456338?tool=bestpractice.com
Um ensaio clínico randomizado e controlado comparando os efeitos de 2 dias de dexametasona oral e 5 dias de prednisolona oral em pacientes entre 18 e 45 anos com exacerbações agudas de asma (taxa de pico do fluxo expiratório <80% do ideal) mostrou que a primeira é, no mínimo, tão efetiva quanto a segunda para que os pacientes retornem aos seus níveis normais de atividade e para prevenir recidivas.[70]Kravitz J, Dominici P, Ufberg J, et al. Two days of dexamethasone versus 5 days of prednisone in the treatment of acute asthma: a randomized controlled trial. Ann Emerg Med. 2011 Aug;58(2):200-4. http://www.ncbi.nlm.nih.gov/pubmed/21334098?tool=bestpractice.com A Global Initiative for Asthma recomenda que, se usada, a dexametasona oral não deve ser mantida por mais de 2 dias devido a preocupações com efeitos adversos metabólicos: se for necessário tratamento adicional com corticosteroides sistêmicos, deve-se considerar uma mudança para a prednisolona.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
A administração oral é a via preferencial.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Os corticosteroides intravenosos podem ser administrados nos pacientes que estiverem dispneicos demais para deglutir, que apresentarem vômitos ou que necessitarem de ventilação não invasiva ou intubação.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Os corticosteroides sistêmicos devem ser administrados idealmente em até 1 hora após a apresentação.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Pode levar até 4 horas após a administração de corticosteroides para que se observe melhora clínica.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Ciclo do tratamento: pelo menos 5 dias e até a recuperação da exacerbação aguda; não há necessidade de redução gradual da dose antes da interrupção.
Opções primárias
prednisolona: 40-80 mg/dia por via oral administrados em 1-2 doses fracionadas
ou
metilprednisolona: 60-80 mg por via oral uma vez ao dia
ou
dexametasona: 16 mg por via oral uma vez ao dia
Opções secundárias
hidrocortisona: 100 mg por via intravenosa a cada 8 horas
magnésio intravenoso
Tratamento adicional recomendado para ALGUNS pacientes no grupo de pacientes selecionado
Sulfato de magnésio intravenoso não é recomendado para uso de rotina em exacerbações da asma.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report No entanto, demonstrou-se que uma única infusão reduz as taxas de internação hospitalar em certos pacientes, incluindo adultos com um volume expiratório forçado no primeiro segundo (VEF₁) predito de <25% a 30% e aqueles com falha do tratamento inicial.[66]Rowe BH, Bretzlaff JA, Bourdon C, et al. Magnesium sulfate for treating exacerbations of acute asthma in the emergency department. Cochrane Database Syst Rev. 2000 Jan 24;(2):CD001490. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD001490/full http://www.ncbi.nlm.nih.gov/pubmed/10796650?tool=bestpractice.com
Acredita-se que o magnésio iniba o influxo de cálcio na musculatura lisa das vias aéreas, agindo como um broncodilatador.[67]Skobeloff EM, Spivey WH, McNamara RM, et al. Intravenous magnesium sulfate for the treatment of acute asthma in the emergency department. JAMA. 1989 Sep 1;262(9):1210-3. http://www.ncbi.nlm.nih.gov/pubmed/2761061?tool=bestpractice.com A Global Initiative for Asthma recomenda que o sulfato de magnésio intravenoso seja considerado para as exacerbações graves que não responderem ao tratamento inicial.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Opções primárias
sulfato de magnésio: 2 g por via intravenosa em dose única ao longo de 20 minutos
corticosteroide inalatório em doses altas
Tratamento adicional recomendado para ALGUNS pacientes no grupo de pacientes selecionado
No pronto-socorro, uma dose elevada de corticosteroides inalatórios administrada na primeira hora após a apresentação reduz a necessidade de hospitalização em pacientes que não estejam recebendo corticosteroides sistêmicos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [69]Edmonds ML, Milan SJ, Camargo CA Jr, et al. Early use of inhaled corticosteroids in the emergency department treatment of acute asthma. Cochrane Database Syst Rev. 2012 Dec 12;(12):CD002308. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002308.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/23235589?tool=bestpractice.com Quando administrado em associação com corticosteroides sistêmicos, as evidências são conflitantes nos adultos.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [69]Edmonds ML, Milan SJ, Camargo CA Jr, et al. Early use of inhaled corticosteroids in the emergency department treatment of acute asthma. Cochrane Database Syst Rev. 2012 Dec 12;(12):CD002308. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002308.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/23235589?tool=bestpractice.com
Opções primárias
beclometasona por via inalatória: >2 mg/dia
ou
budesonida por via inalatória: >1.5 mg/dia
ou
propionato de fluticasona inalatório: >1.5 mg/dia
antibioticoterapia
Tratamento adicional recomendado para ALGUNS pacientes no grupo de pacientes selecionado
Antibióticos não devem ser administrados rotineiramente em exacerbações de asma, a menos que existam fortes indícios de infecção pulmonar, tais como febre e escarro purulento ou evidências radiográficas de pneumonia.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [63]National Heart, Lung, and Blood Institute. National Asthma Education and Prevention Program expert panel report 3: guidelines for the diagnosis and management of asthma. Jul 2007 [internet publication]. https://www.ncbi.nlm.nih.gov/books/NBK7232 [71]Normansell R, Sayer B, Waterson S, et al. Antibiotics for exacerbations of asthma. Cochrane Database Syst Rev. 2018 Jun 25;(6):CD002741. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002741.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/29938789?tool=bestpractice.com A maioria das exacerbações agudas de asma é desencadeada por infecção viral.[8]Singh AM, Busse WW. Asthma exacerbations. 2: aetiology. Thorax. 2006 Sep;61(9):809-16. https://thorax.bmj.com/content/61/9/809.long http://www.ncbi.nlm.nih.gov/pubmed/16936237?tool=bestpractice.com [12]Nicholson KG, Kent J, Ireland DC. Respiratory viruses and exacerbations of asthma in adults. BMJ. 1993 Oct 16;307(6910):982-6. http://www.ncbi.nlm.nih.gov/pubmed/8241910?tool=bestpractice.com [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma Deve-se seguir os protocolos locais da instituição para escolha do antibiótico e da dosagem apropriada.
exacerbação leve a moderada
beta-2 agonista inalatório de curta ação
A administração repetida de um beta-2 agonista de curta ação por via inalatória (com inalador dosimetrado ou nebulizador) é a terapia de primeira linha utilizada para reverter rapidamente a limitação do fluxo aéreo. O tratamento deve ser iniciado imediatamente e ajustado com base na resposta do paciente.
Para pacientes com exacerbações leves a moderadas, a administração de um beta-2 agonista de curta ação por meio de um inalador dosimetrado associado a um espaçador ou de um inalador de pó seco produz melhoras na função pulmonar semelhantes às obtidas com o nebulizador.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Os nebulizadores são úteis caso o paciente não seja capaz de coordenar o uso de um inalador dosimetrado.
O uso dos nebulizadores pode transmitir partículas virais respiratórias e potencialmente contribuir para a disseminação de infecções virais respiratórias, como a COVID-19.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report As orientações locais sobre o nível apropriado de EPI devem ser consultadas. A Global Initiative for Asthma (GINA) recomenda que, se o risco local de infecção por COVID-19 for moderado ou alto, o uso de nebulizadores seja restrito principalmente ao tratamento da asma com risco à vida nos cenários de assistência aguda.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Para a asma aguda, a GINA recomenda que um ID pressurizado e espaçador com bocal ou uma máscara facial bem ajustada sejam usados como opções para fornecer um beta-2 agonista de ação curta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Atualmente, fora dos EUA há diferenças de opinião entre as organizações de diferentes países quanto a se o uso de um nebulizador é realmente um procedimento gerador de aerossol.
As evidências de que os tratamentos com nebulizador aumentam o risco de transmissão de coronavírus semelhantes ao SARS-CoV-2 são inconclusivas e há evidências diretas mínimas sobre o risco de transmissão do SARS-CoV-2.[57]Goldstein KM, Ghadimi K, Mystakelis H, et al. Risk of transmitting coronavirus disease 2019 during nebulizer treatment: a systematic review. J Aerosol Med Pulm Drug Deliv. 2021 Jun;34(3):155-70. https://www.liebertpub.com/doi/10.1089/jamp.2020.1659?url_ver=Z39.88-2003&rfr_id=ori%3Arid%3Acrossref.org&rfr_dat=cr_pub++0pubmed http://www.ncbi.nlm.nih.gov/pubmed/33887156?tool=bestpractice.com
Opções primárias
salbutamol por via inalatória: (inalador dosimetrado com 100 microgramas/dose) 400-800 microgramas (4-8 puffs) a cada 20 minutos por até 4 horas, depois a cada 1-4 horas quando necessário; ou 2.5 a 5 mg com o nebulizador a cada 20 minutos por 3 doses, seguidos por 2.5 a 10 mg a cada 1-4 horas quando necessário; ou nebulização contínua com 10-15 mg/hora
corticosteroide oral
Tratamento recomendado para TODOS os pacientes no grupo de pacientes selecionado
Deve-se administrar um ciclo curto de corticosteroides orais.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Alguns pacientes podem já ter iniciado um ciclo de corticosteroides orais se eles fizerem parte do plano de autocuidado.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Demonstrou-se que a utilização de corticosteroides sistêmicos acelera a resolução das exacerbações e previne a recidiva.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [53]Greenberger PA. Clinical aspects of allergic bronchopulmonary aspergillosis. Front Biosci. 2003 Jan 1;8:s119-27. http://www.ncbi.nlm.nih.gov/pubmed/12456338?tool=bestpractice.com Nos cenários de assistência aguda, a Global Initiative for Asthma (GINA) recomenda que os corticosteroides sistêmicos devem ser administrados em todas as exacerbações, exceto nas mais leves; seu uso é especialmente importante se o tratamento com beta-2 agonista de curta ação não proporcionar melhora duradoura dos sintomas, ou se o paciente tiver uma história de exacerbações que tiverem exigido corticosteroides orais ou os estivesse usando quando a exacerbação atual ocorreu.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Um ensaio clínico randomizado e controlado comparando os efeitos de 2 dias de dexametasona oral e 5 dias de prednisolona oral em pacientes entre 18 e 45 anos com exacerbações agudas de asma (taxa de pico do fluxo expiratório <80% do ideal) mostrou que a primeira é, no mínimo, tão efetiva quanto a segunda para que os pacientes retornem aos seus níveis normais de atividade e para prevenir recidivas.[70]Kravitz J, Dominici P, Ufberg J, et al. Two days of dexamethasone versus 5 days of prednisone in the treatment of acute asthma: a randomized controlled trial. Ann Emerg Med. 2011 Aug;58(2):200-4. http://www.ncbi.nlm.nih.gov/pubmed/21334098?tool=bestpractice.com A GINA recomenda que, se usada, a dexametasona oral não deve ser mantida por mais de 2 dias devido a preocupações com efeitos adversos metabólicos: se for necessário tratamento adicional com corticosteroides sistêmicos, deve-se considerar uma mudança para a prednisolona.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Pode levar até 4 horas após a administração de corticosteroides para que se observe melhora clínica.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Ciclo do tratamento: pelo menos 5 dias e até a recuperação da exacerbação aguda; não há necessidade de redução gradual da dose antes da interrupção.
Opções primárias
prednisolona: 40-80 mg/dia por via oral administrados em 1-2 doses fracionadas
ou
metilprednisolona: 60-80 mg por via oral uma vez ao dia
ou
dexametasona: 16 mg por via oral uma vez ao dia
anticolinérgico inalatório
Tratamento adicional recomendado para ALGUNS pacientes no grupo de pacientes selecionado
O ipratrópio por via inalatória deve ser adicionado a um beta-2 agonista de curta ação em adultos com exacerbações de asma intensas, sobretudo se a resposta ao tratamento inicial for insatisfatória.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma
Os anticolinérgicos associados a um beta-2 agonista podem produzir efeitos broncodilatadores maiores que qualquer um dos dois medicamentos isoladamente.[75]Rodrigo G, Rodrigo C, Burschtin O. A meta-analysis of the effects of ipratropium bromide in adults with acute asthma. Am J Med. 1999 Oct;107(4):363-70. http://www.ncbi.nlm.nih.gov/pubmed/10527039?tool=bestpractice.com Essa combinação também está associada a uma grande melhora no pico de fluxo e no volume expiratório forçado em 1 segundo (VEF₁), e a taxas de hospitalização mais baixas.[76]Rodrigo GJ, Rodrigo C. First-line therapy for adult patients with acute asthma receiving a multiple-dose protocol of ipratropium bromide plus albuterol in the emergency department. Am J Respir Crit Care Med. 2000 Jun;161(6):1862-8. http://www.ncbi.nlm.nih.gov/pubmed/10852758?tool=bestpractice.com [77]Lanes SF, Garrett JE, Wentworth CE 3rd, et al. The effect of adding ipratropium bromide to salbutamol in the treatment of acute asthma: a pooled analysis of three trials. Chest. 1998 Aug;114(2):365-72. http://www.ncbi.nlm.nih.gov/pubmed/9726716?tool=bestpractice.com [78]Plotnick LH, Ducharme FM. Should inhaled anticholinergics be added to beta2 agonists for treating acute childhood and adolescent asthma? A systematic review. BMJ. 1998 Oct 10;317(7164):971-7. http://www.ncbi.nlm.nih.gov/pubmed/9765164?tool=bestpractice.com
O ipratrópio deve ser administrado somente em conjunto com beta-2 agonistas de curta ação, e não em substituição a eles. O ipratrópio pode ser administrado em conjunto com qualquer beta-2 agonista de curta ação.
O uso dos nebulizadores pode transmitir partículas virais respiratórias e potencialmente contribuir para a disseminação de infecções virais respiratórias, como a COVID-19.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report As orientações locais sobre o nível apropriado de EPI devem ser consultadas. A Global Initiative for Asthma (GINA) recomenda que, se o risco local de infecção por COVID-19 for moderado ou alto, o uso de nebulizadores seja restrito principalmente ao tratamento da asma com risco à vida nos cenários de assistência aguda.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Para a asma aguda, a GINA recomenda que um inalador dosimetrado pressurizado e uma máscara facial bem ajustada sejam usados como opções para fornecer um beta-2 agonista de ação curta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Atualmente, fora dos EUA há diferenças de opinião entre as organizações de diferentes países quanto a se o uso de um nebulizador é realmente um procedimento gerador de aerossol.
As evidências de que os tratamentos com nebulizador aumentam o risco de transmissão de coronavírus semelhantes ao SARS-CoV-2 são inconclusivas e há evidências diretas mínimas sobre o risco de transmissão do SARS-CoV-2.[57]Goldstein KM, Ghadimi K, Mystakelis H, et al. Risk of transmitting coronavirus disease 2019 during nebulizer treatment: a systematic review. J Aerosol Med Pulm Drug Deliv. 2021 Jun;34(3):155-70. https://www.liebertpub.com/doi/10.1089/jamp.2020.1659?url_ver=Z39.88-2003&rfr_id=ori%3Arid%3Acrossref.org&rfr_dat=cr_pub++0pubmed http://www.ncbi.nlm.nih.gov/pubmed/33887156?tool=bestpractice.com
Opções primárias
ipratrópio por via inalatória: (inalador dosimetrado 17 microgramas/dose) 136 microgramas (8 puffs) de 20 em 20 minutos, durante até 3 horas, administrados em combinação e dosados a cada administração de beta-2 agonista de curta ação; ou 500 microgramas nebulizados a cada 20 minutos durante 3 doses e, depois, quando necessário, administrados em combinação e dosados a cada administração de beta-2 agonista de curta ação
oxigênio controlado
Tratamento adicional recomendado para ALGUNS pacientes no grupo de pacientes selecionado
Deve-se administrar oxigênio suplementar, se necessário, por meio de cânulas nasais ou máscaras com reservatório de oxigênio para alcançar saturação de oxigênio de 93% a 95%.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
A oxigenoterapia deve então ser ajustada. A PaCO₂ pode piorar em alguns pacientes com grave obstrução do fluxo aéreo com saturação de oxigênio a 100%.
antibioticoterapia
Tratamento adicional recomendado para ALGUNS pacientes no grupo de pacientes selecionado
Antibióticos não devem ser administrados rotineiramente em exacerbações de asma, a menos que existam fortes indícios de infecção pulmonar, tais como febre e escarro purulento ou evidências radiográficas de pneumonia.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report [63]National Heart, Lung, and Blood Institute. National Asthma Education and Prevention Program expert panel report 3: guidelines for the diagnosis and management of asthma. Jul 2007 [internet publication]. https://www.ncbi.nlm.nih.gov/books/NBK7232 [71]Normansell R, Sayer B, Waterson S, et al. Antibiotics for exacerbations of asthma. Cochrane Database Syst Rev. 2018 Jun 25;(6):CD002741. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD002741.pub2/full http://www.ncbi.nlm.nih.gov/pubmed/29938789?tool=bestpractice.com A maioria das exacerbações agudas de asma é desencadeada por infecção viral.[8]Singh AM, Busse WW. Asthma exacerbations. 2: aetiology. Thorax. 2006 Sep;61(9):809-16. https://thorax.bmj.com/content/61/9/809.long http://www.ncbi.nlm.nih.gov/pubmed/16936237?tool=bestpractice.com [12]Nicholson KG, Kent J, Ireland DC. Respiratory viruses and exacerbations of asthma in adults. BMJ. 1993 Oct 16;307(6910):982-6. http://www.ncbi.nlm.nih.gov/pubmed/8241910?tool=bestpractice.com [46]British Thoracic Society; Scottish Intercollegiate Guidelines Network. BTS/SIGN British guideline on the management of asthma. Jul 2019 [internet publication]. https://www.sign.ac.uk/our-guidelines/british-guideline-on-the-management-of-asthma Deve-se seguir os protocolos locais da instituição para escolha do antibiótico e da dosagem apropriada.
asma sintomática
Terapia subsequente
Antes da alta, deve-se iniciar a terapia de controle baseada em corticosteroides inalatórios, se não tiver sido previamente prescrita.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Os pacientes que já tomam medicamentos contendo um corticosteroide inalatório geralmente devem ter seu tratamento intensificado por 2 a 4 semanas.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Se a exacerbação tiver ocorrido em um contexto de controle inadequado da asma em longo prazo (apesar de uma boa adesão e uma boa técnica de inalação), um aumento em prazo mais longo (por exemplo, 2 a 3 meses) pode ser indicado.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report A Global Initiative for Asthma (GINA) recomenda uma intensificação ou mudança para a terapia de manutenção e alívio (MART) com corticosteroide inalatório (CI)-formoterol (abordagem da "Faixa 1") após uma exacerbação, e informa que a Etapa 4 da MART é apropriada se o paciente tiver ido a um pronto-socorro ou sido hospitalizado.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Os pacientes devem retomar o uso do seu inalador de alívio normal antes da alta, caso ele tenha sido substituído por um beta-2 agonista de curta ação durante o tratamento agudo da exacerbação.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Eles devem voltar ao esquema de medicação de alívio com base na necessidade em vez de no uso regular, com base nas melhoras sintomática e objetiva.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report A GINA recomenda considerar a mudança para um esquema de tratamento com um medicamento de alívio CI-formoterol para aqueles que estavam usando um medicamento de alívio beta-2 agonista de ação curta antes da exacerbação, para reduzir o risco de exacerbações futuras.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
A adesão e a técnica inalatória devem ser reavaliadas antes da alta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Os pacientes devem ser acompanhados por um médico de atenção primária ou pneumologista até 2 a 7 dias após uma exacerbação (ou dentro de 1 a 2 semanas se a exacerbação tiver sido autocontrolada em casa) para avaliar e otimizar o tratamento da asma, incluindo medicamentos, revisão de fatores de risco modificáveis e comorbidades, da técnica de inalação e do plano de ação por escrito para a asma.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
As diretrizes recomendam que a gravidade e o controle da asma sejam vistos como uma escada em que o medicamento pode subir ou descer com base na gravidade da doença e na adequação do controle.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
A abordagem gradual destina-se a apoiar, e não substituir, a tomada de decisão clínica necessária para atender às necessidades individuais do paciente.
Os pacientes podem iniciar em qualquer nível da escala, e os medicamentos podem ser aumentados (intensificados), se necessário. O aumento do uso de beta-agonistas de curta ação ou uso >2 dias por semana para alívio dos sintomas (e não para prevenção do broncoespasmo induzido pelo exercício) geralmente indica controle inadequado e necessidade de intensificar o tratamento.
O controle da asma do paciente deve ser avaliado regularmente para que haja redução do controle se a doença tiver sido bem controlada durante, pelo menos, 3 meses. Uma redução pode aumentar o risco de exacerbações, e medidas devem ser tomadas para reduzir o risco (por exemplo, evitar reduzir muito/rapidamente ou em momentos de maior risco de exacerbação).[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Deve haver um plano de ação por escrito detalhando como e quando intensificar o tratamento caso o controle da asma piore (garantindo que os medicamentos necessários estejam disponíveis para o paciente seguir este plano).[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report É aconselhável um monitoramento rigoroso durante a redução (especialmente nos pacientes com fatores de risco para exacerbações) e um acompanhamento programado para avaliar a resposta.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report Os medicamentos contendo um CI não devem ser completamente suspensos, e a adesão a eles durante a redução da terapia deve ser incentivada.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication]. https://ginasthma.org/2024-report
Não há evidências suficientes para recomendar o uso universal de eosinófilos no escarro ou dos níveis de fração de óxido nítrico exalado (FeNO) para personalizar o tratamento da asma. No entanto, algumas evidências sugerem que essa abordagem pode reduzir a frequência de exacerbações da asma.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication].
https://ginasthma.org/2024-report
[73]Petsky HL, Li A, Chang AB. Tailored interventions based on sputum eosinophils versus clinical symptoms for asthma in children and adults. Cochrane Database Syst Rev. 2017 Aug 24;(8):CD005603.
https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD005603.pub3/full
http://www.ncbi.nlm.nih.gov/pubmed/28837221?tool=bestpractice.com
[74]Petsky HL, Kew KM, Turner C, Chang AB. Exhaled nitric oxide levels to guide treatment for adults with asthma. Cochrane Database Syst Rev. 2016 Sep 1;(9):CD011440.
https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD011440.pub2/full
http://www.ncbi.nlm.nih.gov/pubmed/27580628?tool=bestpractice.com
[  ]
What are the effects of using fractional exhaled nitric oxide (FeNO) levels to guide treatment for adults with asthma?/cca.html?targetUrl=https://www.cochranelibrary.com/cca/doi/10.1002/cca.2107/fullMostre-me a resposta A GINA recomenda o tratamento guiado pelo escarro para os adultos com asma moderada ou grave que forem tratados (ou podem ser encaminhados) em um centro que ofereça esse tratamento.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication].
https://ginasthma.org/2024-report
A medição da FeNO pode ser considerada como parte de uma estratégia de manejo e monitoramento contínuos para pacientes selecionados, se houver uma incerteza persistente na escolha, no monitoramento ou no ajuste das terapias.[39]Cloutier MM, Baptist AP, Teach SJ, et al; Expert Panel Working Group of the National Heart, Lung, and Blood Institute (NHLBI) administered and coordinated National Asthma Education and Prevention Program Coordinating Committee (NAEPPCC). 2020 focused updates to the asthma management guidelines: a report from the National Asthma Education and Prevention Program Coordinating Committee Expert Panel Working Group. J Allergy Clin Immunol. 2020 Dec;146(6):1217-70.
https://www.jacionline.org/article/S0091-6749(20)31404-4/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/33280709?tool=bestpractice.com
Na prática clínica, a FeNO é usada principalmente para ajudar a orientar as decisões de tratamento nos pacientes com asma grave.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication].
https://ginasthma.org/2024-report
]
What are the effects of using fractional exhaled nitric oxide (FeNO) levels to guide treatment for adults with asthma?/cca.html?targetUrl=https://www.cochranelibrary.com/cca/doi/10.1002/cca.2107/fullMostre-me a resposta A GINA recomenda o tratamento guiado pelo escarro para os adultos com asma moderada ou grave que forem tratados (ou podem ser encaminhados) em um centro que ofereça esse tratamento.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication].
https://ginasthma.org/2024-report
A medição da FeNO pode ser considerada como parte de uma estratégia de manejo e monitoramento contínuos para pacientes selecionados, se houver uma incerteza persistente na escolha, no monitoramento ou no ajuste das terapias.[39]Cloutier MM, Baptist AP, Teach SJ, et al; Expert Panel Working Group of the National Heart, Lung, and Blood Institute (NHLBI) administered and coordinated National Asthma Education and Prevention Program Coordinating Committee (NAEPPCC). 2020 focused updates to the asthma management guidelines: a report from the National Asthma Education and Prevention Program Coordinating Committee Expert Panel Working Group. J Allergy Clin Immunol. 2020 Dec;146(6):1217-70.
https://www.jacionline.org/article/S0091-6749(20)31404-4/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/33280709?tool=bestpractice.com
Na prática clínica, a FeNO é usada principalmente para ajudar a orientar as decisões de tratamento nos pacientes com asma grave.[1]Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention. May 2024 [internet publication].
https://ginasthma.org/2024-report

Escolha um grupo de pacientes para ver nossas recomendações
Observe que as formulações/vias e doses podem diferir entre nomes e marcas de medicamentos, formulários de medicamentos ou localidades. As recomendações de tratamento são específicas para os grupos de pacientes. Ver aviso legal
O uso deste conteúdo está sujeito ao nosso aviso legal