Esta sección resume el manejo del embarazo ectópico tubárico, que constituye la mayoría de los embarazos ectópicos. Se debe tener en cuenta que el enfoque más adecuado de manejo puede ser diferente en el caso de embarazos ectópicos no tubáricos.[67]Society for Maternal-Fetal Medicine. Miller R, Timor-Tritsch IE, et al. Society for Maternal-Fetal Medicine (SMFM) Consult Series #63: Cesarean scar ectopic pregnancy. Am J Obstet Gynecol. 2022 Jul;227(3):B9-B20.
https://www.ajog.org/article/S0002-9378(22)00478-1/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/31972162?tool=bestpractice.com
[68]Long Y, Zhu H, Hu Y, et al. Interventions for non-tubal ectopic pregnancy. Cochrane Database Syst Rev. 2020 Jul 1;7:CD011174.
https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD011174.pub2/full
http://www.ncbi.nlm.nih.gov/pubmed/32609376?tool=bestpractice.com
El tratamiento del embarazo ectópico depende de si la mujer presenta un riesgo bajo o medio de rotura tubárica. En caso de rotura, el tratamiento depende de la estabilidad hemodinámica de la mujer.
Manejo expectante
El manejo expectante es adecuado en el caso de pacientes asintomáticas (con dolor mínimo), hemodinámicamente estables y de bajo riesgo, cuando hay evidencia objetiva de resolución, normalmente demostrada por la estabilización o el descenso de los niveles de gonadotropina coriónica humana (hCG).[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[59]Elson CJ, Salim R, Potdar N, et al; Royal College of Obstetricians and Gynaecologists. Diagnosis and management of ectopic pregnancy: Green-top Guideline No. 21. BJOG. 2016 Dec;123(13):e15-55.
https://obgyn.onlinelibrary.wiley.com/doi/epdf/10.1111/1471-0528.14189
http://www.ncbi.nlm.nih.gov/pubmed/27813249?tool=bestpractice.com
[69]Po L, Thomas J, Mills K, et al. Guideline no. 414: management of pregnancy of unknown location and tubal and nontubal ectopic pregnancies. J Obstet Gynaecol Can. 2021 May;43(5):614-30.e1.
https://www.doi.org/10.1016/j.jogc.2021.01.002
http://www.ncbi.nlm.nih.gov/pubmed/33453378?tool=bestpractice.com
En el Reino Unido, el Royal College of Obstetricians and Gynaecologists (RCOG) recomienda el manejo expectante como opción cuando el nivel descendiente de hCG es inicialmente <1500 UI/L (1500 mUI/mL).[59]Elson CJ, Salim R, Potdar N, et al; Royal College of Obstetricians and Gynaecologists. Diagnosis and management of ectopic pregnancy: Green-top Guideline No. 21. BJOG. 2016 Dec;123(13):e15-55.
https://obgyn.onlinelibrary.wiley.com/doi/epdf/10.1111/1471-0528.14189
http://www.ncbi.nlm.nih.gov/pubmed/27813249?tool=bestpractice.com
En las mujeres con una hCG inicial <200 UI/L (<200 mIU/mL), el 88% tendrá una resolución espontánea, esperándose una tasa menor con niveles de hCG más altos.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[70]Korhonen J, Stenman UH, Ylöstalo P. Serum human chorionic gonadotropin dynamics during spontaneous resolution of ectopic pregnancy. Fertil Steril. 1994 Apr;61(4):632-6.
http://www.ncbi.nlm.nih.gov/pubmed/8150103?tool=bestpractice.com
Por lo tanto, el National Institute for Health and Care Excellence del Reino Unido (NICE) ha hecho una fuerte recomendación para el manejo expectante si la hCG sérica es <1000 IU/L, pero una recomendación condicional para el manejo expectante si la hCG sérica es >1000 y <1500 IU/L.[62]National Institute for Health and Care Excellence. Ectopic pregnancy and miscarriage: diagnosis and initial management. Nov 2021 [internet publication].
https://www.nice.org.uk/guidance/ng126
[Evidencia C]bc14c892-c393-4058-aad5-88376be9fae7guidelineC¿Cuáles son los efectos del manejo expectante frente al manejo médico en mujeres con embarazo ectópico tubárico?[62]National Institute for Health and Care Excellence. Ectopic pregnancy and miscarriage: diagnosis and initial management. Nov 2021 [internet publication].
https://www.nice.org.uk/guidance/ng126
Un ensayo aleatorizado controlado (EAC) de mujeres con embarazo de localización desconocida o embarazo ectópico informó de una tasa de éxito del 59% con tratamiento expectante en comparación con el 76% tras una dosis única de metotrexato.[71]van Mello NM, Mol F, Verhoeve HR, et al. Methotrexate or expectant management in women with an ectopic pregnancy or pregnancy of unknown location and low serum hCG concentrations? A randomized comparison. Hum Reprod. 2013 Jan;28(1):60-7.
https://academic.oup.com/humrep/article/28/1/60/596638
http://www.ncbi.nlm.nih.gov/pubmed/23081873?tool=bestpractice.com
Un EAC de 2021 de mujeres con embarazo persistente de localización desconocida informó de una tasa de éxito del 51.5% con el tratamiento activo frente al 36.0% con manejo expectante.[64]Barnhart KT, Hansen KR, Stephenson MD, et al. Effect of an active vs expectant management strategy on successful resolution of pregnancy among patients with a persisting pregnancy of unknown location: the ACT or NOT randomized clinical trial. JAMA. 2021 Aug 3;326(5):390-400.
https://www.doi.org/10.1001/jama.2021.10767
http://www.ncbi.nlm.nih.gov/pubmed/34342619?tool=bestpractice.com
Si el manejo expectante falla, el siguiente paso es el tratamiento médico o quirúrgico. Se debe interrumpir el tratamiento expectante si la mujer tiene un dolor creciente, los niveles de hCG no disminuyen o hay signos de rotura tubárica.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
Tratamiento médico
El metotrexato es un antagonista del ácido fólico que interrumpe rápidamente la división de las células trofoblásticas. El manejo médico con metotrexato se reserva para las pacientes hemodinámicamente estables que presentan un embarazo ectópico confirmado, o una gran sospecha clínica de embarazo ectópico, una masa intacta y sin contraindicación absoluta para el metotrexato.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[69]Po L, Thomas J, Mills K, et al. Guideline no. 414: management of pregnancy of unknown location and tubal and nontubal ectopic pregnancies. J Obstet Gynaecol Can. 2021 May;43(5):614-30.e1.
https://www.doi.org/10.1016/j.jogc.2021.01.002
http://www.ncbi.nlm.nih.gov/pubmed/33453378?tool=bestpractice.com
En el Reino Unido, el Royal College of Obstetricians and Gynaecologists (RCOG) y el NICE también recomiendan que una buena candidata para este tratamiento tendría un hCG idealmente inferior a 1500 UI/L (1500 mUI/mL), pero que puede llegar a ser de hasta 5000 UI/L (5000 mUI/mL) y carecería de actividad cardíaca fetal en la ecografía, además de existir la certeza de que no existe embarazo intrauterino.[59]Elson CJ, Salim R, Potdar N, et al; Royal College of Obstetricians and Gynaecologists. Diagnosis and management of ectopic pregnancy: Green-top Guideline No. 21. BJOG. 2016 Dec;123(13):e15-55.
https://obgyn.onlinelibrary.wiley.com/doi/epdf/10.1111/1471-0528.14189
http://www.ncbi.nlm.nih.gov/pubmed/27813249?tool=bestpractice.com
[62]National Institute for Health and Care Excellence. Ectopic pregnancy and miscarriage: diagnosis and initial management. Nov 2021 [internet publication].
https://www.nice.org.uk/guidance/ng126
Se ha sugerido que los niveles iniciales de hCG en suero >5000 UI/L (5000 mUI/mL) son factor pronóstico de una mayor tasa de fracaso en el tratamiento médico, especialmente en los regímenes de dosis única, y el American College of Obstetricians and Gynecologists afirma que una concentración inicial elevada de hCG es una contraindicación relativa para el tratamiento con metotrexato.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[72]Menon S, Colins J, Barnhart KT. Establishing a human chorionic gonadotropin cutoff to guide methotrexate treatment of ectopic pregnancy: a systematic review. Fertil Steril. 2007 Mar;87(3):481-4.
http://www.ncbi.nlm.nih.gov/pubmed/17173905?tool=bestpractice.com
Las características ecográficas que sugieren un desarrollo gestacional precoz o que indican una posible rotura tubárica son también factores de riesgo de fracaso del tratamiento.[69]Po L, Thomas J, Mills K, et al. Guideline no. 414: management of pregnancy of unknown location and tubal and nontubal ectopic pregnancies. J Obstet Gynaecol Can. 2021 May;43(5):614-30.e1.
https://www.doi.org/10.1016/j.jogc.2021.01.002
http://www.ncbi.nlm.nih.gov/pubmed/33453378?tool=bestpractice.com
Estos incluyen la visualización del saco vitelino o del embrión, y de un líquido libre pélvico importante.[69]Po L, Thomas J, Mills K, et al. Guideline no. 414: management of pregnancy of unknown location and tubal and nontubal ectopic pregnancies. J Obstet Gynaecol Can. 2021 May;43(5):614-30.e1.
https://www.doi.org/10.1016/j.jogc.2021.01.002
http://www.ncbi.nlm.nih.gov/pubmed/33453378?tool=bestpractice.com
Un embarazo ectópico de tamaño >4 cm también se considera una contraindicación relativa para el manejo médico, pero la ruptura tubárica es poco probable si el tamaño del embarazo ectópico es <2 cm y el nivel de hCG es <1855 UI/L (1855 mUI/mL).[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[73]Karadeniz RS, Tasci Y, Altay M, et al. Tubal rupture in ectopic pregnancy: is it predictable? Minerva Ginecol. 2015 Feb;67(1):13-9.
http://www.ncbi.nlm.nih.gov/pubmed/25660430?tool=bestpractice.com
Otras contraindicaciones relativas son la actividad cardíaca embrionaria en la ecografía transvaginal, una concentración inicial elevada de hCG y la negativa a aceptar transfusiones de sangre.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[59]Elson CJ, Salim R, Potdar N, et al; Royal College of Obstetricians and Gynaecologists. Diagnosis and management of ectopic pregnancy: Green-top Guideline No. 21. BJOG. 2016 Dec;123(13):e15-55.
https://obgyn.onlinelibrary.wiley.com/doi/epdf/10.1111/1471-0528.14189
http://www.ncbi.nlm.nih.gov/pubmed/27813249?tool=bestpractice.com
La mayoría de los profesionales de la medicina utilizan el escenario clínico específico, además de los hallazgos ecográficos y los valores de hCG, para determinar si el manejo médico es una opción adecuada para cada mujer.
Ciertas enfermedades impiden que una paciente se someta al tratamiento con metotrexato, incluidas la evidencia de inmunodeficiencia, hepatopatía (con transaminasas de más del doble de lo normal), nefropatía (creatinina >132.6 micromol/L [1.5 mg/dL]), enfermedad ulcerosa péptica activa, enfermedad pulmonar significativa o alteraciones hematológicas (p. ej., anemia importante, trombocitopenia o leucopenia).[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[56]Hendriks E, Rosenberg R, Prine L. Ectopic pregnancy: diagnosis and management. Am Fam Physician. 2020 May 15;101(10):599-606.
https://www.aafp.org/afp/2020/0515/p599.html
http://www.ncbi.nlm.nih.gov/pubmed/32412215?tool=bestpractice.com
[69]Po L, Thomas J, Mills K, et al. Guideline no. 414: management of pregnancy of unknown location and tubal and nontubal ectopic pregnancies. J Obstet Gynaecol Can. 2021 May;43(5):614-30.e1.
https://www.doi.org/10.1016/j.jogc.2021.01.002
http://www.ncbi.nlm.nih.gov/pubmed/33453378?tool=bestpractice.com
Otras contraindicaciones incluyen embarazo intrauterino, periodo de lactancia materna, sensibilidad al metotrexato y la incapacidad de participar en el seguimiento.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[62]National Institute for Health and Care Excellence. Ectopic pregnancy and miscarriage: diagnosis and initial management. Nov 2021 [internet publication].
https://www.nice.org.uk/guidance/ng126
[59]Elson CJ, Salim R, Potdar N, et al; Royal College of Obstetricians and Gynaecologists. Diagnosis and management of ectopic pregnancy: Green-top Guideline No. 21. BJOG. 2016 Dec;123(13):e15-55.
https://obgyn.onlinelibrary.wiley.com/doi/epdf/10.1111/1471-0528.14189
http://www.ncbi.nlm.nih.gov/pubmed/27813249?tool=bestpractice.com
[69]Po L, Thomas J, Mills K, et al. Guideline no. 414: management of pregnancy of unknown location and tubal and nontubal ectopic pregnancies. J Obstet Gynaecol Can. 2021 May;43(5):614-30.e1.
https://www.doi.org/10.1016/j.jogc.2021.01.002
http://www.ncbi.nlm.nih.gov/pubmed/33453378?tool=bestpractice.com
Los protocolos para tratamiento con metotrexato incluyen regímenes de dosis única, de dos dosis y de dosis múltiple fija.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
Aunque los regímenes no se han comparado directamente entre sí, los estudios de metanálisis han demostrado que la opción de dosis única es ligeramente menos eficaz (88%) que la opción de dosis múltiples (93%), al tiempo que provoca menos efectos adversos.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[69]Po L, Thomas J, Mills K, et al. Guideline no. 414: management of pregnancy of unknown location and tubal and nontubal ectopic pregnancies. J Obstet Gynaecol Can. 2021 May;43(5):614-30.e1.
https://www.doi.org/10.1016/j.jogc.2021.01.002
http://www.ncbi.nlm.nih.gov/pubmed/33453378?tool=bestpractice.com
[74]Barnhart KT, Gosman G, Ashby R, et al. The medical management of ectopic pregnancy: a meta-analysis comparing "single dose" and "multidose" regimens. Obstet Gynecol. 2003 Apr;101(4):778-84.
https://www.ncbi.nlm.nih.gov/pubmedhealth/PMH0020120
http://www.ncbi.nlm.nih.gov/pubmed/12681886?tool=bestpractice.com
Un metanálisis demostró que el protocolo de dos dosis se asociaba con un mayor éxito del tratamiento que el protocolo de una única dosis (odds ratio [OR] 1.84; IC del 95%: 1.13 a 3.00). El protocolo de dos dosis tuvo más éxito en las mujeres con una elevada hCG (OR 3.23; IC del 95%: 1.53 a 6.84) y en las mujeres con una masa anexial de gran tamaño (OR 2.93; IC del 95%: 1.23 a 6.9). La duración del seguimiento fue 7.9 días más corta para el protocolo de dos dosis (IC del 95%: -12.2 días a -3.5 días).[75]Alur-Gupta S, Cooney LG, Senapati S, et al. Two-dose versus single-dose methotrexate for treatment of ectopic pregnancy: a meta-analysis. Am J Obstet Gynecol. 2019 Aug;221(2):95-108.e2.
http://www.ncbi.nlm.nih.gov/pubmed/30629908?tool=bestpractice.com
El American College of Obstetricians and Gynecologists aconseja que el régimen de dosis única puede ser una opción adecuada para las mujeres con valores iniciales bajos de hCG o en meseta, y el régimen de dos dosis una alternativa que puede ser particularmente adecuada para las mujeres con una hCG inicial elevada.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
Una serie de casos y controles encontró que, en casos de embarazo ectópico, la inyección de metotrexato guiada por ultrasonido, además de metotrexato sistémico, puede ser una alternativa segura a la cirugía en casos donde hay un mayor riesgo de fracaso del tratamiento (p. ej., mayores niveles de hCG o actividad cardíaca fetal).[76]Wang M, Chen B, Wang J, et al. Nonsurgical management of live tubal ectopic pregnancy by ultrasound-guided local injection and systemic methotrexate. J Minim Invasive Gynecol. 2014 Jul-Aug;21(4):642-9.
http://www.ncbi.nlm.nih.gov/pubmed/24462855?tool=bestpractice.com
Una vez que se ha administrado el metotrexato, los niveles de hCG deben monitorizarse de forma seriada hasta que alcancen un nivel de no embarazo.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[62]National Institute for Health and Care Excellence. Ectopic pregnancy and miscarriage: diagnosis and initial management. Nov 2021 [internet publication].
https://www.nice.org.uk/guidance/ng126
Esto suele necesitar entre 2 y 4 semanas, pero puede llegar a tardar hasta 8 semanas.[74]Barnhart KT, Gosman G, Ashby R, et al. The medical management of ectopic pregnancy: a meta-analysis comparing "single dose" and "multidose" regimens. Obstet Gynecol. 2003 Apr;101(4):778-84.
https://www.ncbi.nlm.nih.gov/pubmedhealth/PMH0020120
http://www.ncbi.nlm.nih.gov/pubmed/12681886?tool=bestpractice.com
Puede que se necesiten más dosis de metotrexato, según el régimen y la respuesta al tratamiento. Se deben monitorizar los niveles de hCG para evaluar dicha respuesta. En un momento dado, si una mujer se vuelve clínicamente inestable, está indicada la intervención quirúrgica.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
Durante el tratamiento con metotrexato se deben evitar la actividad vigorosa y las relaciones sexuales, ya que posiblemente podrían causar la ruptura del embarazo ectópico. Se debe limitar la realización de ultrasonidos y ecografías pélvicas, y las pacientes deben evitar tomar ácido fólico y antiinflamatorios no esteroideos, ya que reducen la eficacia del metotrexato. También se deben evitar los alimentos que producen gases, ya que pueden producir dolores que se pueden confundir con los síntomas de la ruptura. La exposición al sol puede producir dermatitis por metotrexato.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
Una vez finalizado el tratamiento con metotrexato, puede ser aconsejable que las mujeres retrasen los intentos de concebir durante 12 semanas o más para permitir el máximo aclaramiento.[69]Po L, Thomas J, Mills K, et al. Guideline no. 414: management of pregnancy of unknown location and tubal and nontubal ectopic pregnancies. J Obstet Gynaecol Can. 2021 May;43(5):614-30.e1.
https://www.doi.org/10.1016/j.jogc.2021.01.002
http://www.ncbi.nlm.nih.gov/pubmed/33453378?tool=bestpractice.com
Tratamiento quirúrgico
En las mujeres clínicamente estables con un embarazo ectópico no roto, tanto la cirugía laparoscópica como el tratamiento médico son opciones de tratamiento razonables y la decisión debe guiarse por las pruebas iniciales y la discusión con la mujer.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[69]Po L, Thomas J, Mills K, et al. Guideline no. 414: management of pregnancy of unknown location and tubal and nontubal ectopic pregnancies. J Obstet Gynaecol Can. 2021 May;43(5):614-30.e1.
https://www.doi.org/10.1016/j.jogc.2021.01.002
http://www.ncbi.nlm.nih.gov/pubmed/33453378?tool=bestpractice.com
Si una mujer muestra signos de inestabilidad hemodinámica, síntomas de rotura de la masa ectópica o signos de sangrado intraperitoneal, es necesario intervenir quirúrgicamente. También es necesario si la mujer presenta contraindicaciones absolutas a la terapia médica.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[69]Po L, Thomas J, Mills K, et al. Guideline no. 414: management of pregnancy of unknown location and tubal and nontubal ectopic pregnancies. J Obstet Gynaecol Can. 2021 May;43(5):614-30.e1.
https://www.doi.org/10.1016/j.jogc.2021.01.002
http://www.ncbi.nlm.nih.gov/pubmed/33453378?tool=bestpractice.com
El método de elección es la laparoscopia con salpingostomía o salpingectomía, según el estado de la trompa contralateral y el deseo de fertilidad futura.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[59]Elson CJ, Salim R, Potdar N, et al; Royal College of Obstetricians and Gynaecologists. Diagnosis and management of ectopic pregnancy: Green-top Guideline No. 21. BJOG. 2016 Dec;123(13):e15-55.
https://obgyn.onlinelibrary.wiley.com/doi/epdf/10.1111/1471-0528.14189
http://www.ncbi.nlm.nih.gov/pubmed/27813249?tool=bestpractice.com
[77]Gao M-XG. Laparoscopy versus laparotomy for ectopic pregnancy: a systematic review. Chin J Evid Based Med. 2008 Jul-Aug;14(4):309-19.[78]Mol F, Mol BW, Ankum WM, et al. Current evidence on surgery, systemic methotrexate and expectant management in the treatment of tubal ectopic pregnancy: a systematic review and meta-analysis. Hum Reprod Update. 2008 Jul-Aug;14(4):309-19.
http://humupd.oxfordjournals.org/content/14/4/309.full
http://www.ncbi.nlm.nih.gov/pubmed/18522946?tool=bestpractice.com
[79]Hajenius PJ, Mol BW, Mol BWJ, et al. Interventions for tubal ectopic pregnancy. Cochrane Database Syst Rev. 2007;(1):CD000324.
https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD000324/full
http://www.ncbi.nlm.nih.gov/pubmed/10796710?tool=bestpractice.com
[80]Mol F, van Mello NM, Strandell A, et al. Salpingotomy versus salpingectomy in women with tubal pregnancy (ESEP study): an open-label, multicentre, randomised controlled trial. Lancet. 2014 Apr 26;383(9927):1483-9.
http://www.ncbi.nlm.nih.gov/pubmed/24499812?tool=bestpractice.com
[Figure caption and citation for the preceding image starts]: Extracción quirúrgica de embarazo ectópicoDe la colección del Dr. Sina Haeri; usado con permiso [Citation ends]. [Figure caption and citation for the preceding image starts]: Extracción quirúrgica de embarazo ectópicoDe la colección del Dr. Sina Haeri; usado con permiso [Citation ends].
[Figure caption and citation for the preceding image starts]: Extracción quirúrgica de embarazo ectópicoDe la colección del Dr. Sina Haeri; usado con permiso [Citation ends].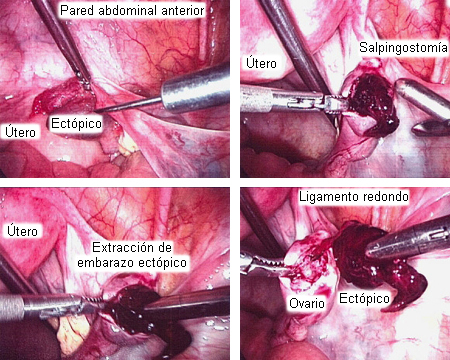
La salpingostomía debe considerarse para las mujeres con daños en la trompa contralateral, ya que es un factor de riesgo de infertilidad.[62]National Institute for Health and Care Excellence. Ectopic pregnancy and miscarriage: diagnosis and initial management. Nov 2021 [internet publication].
https://www.nice.org.uk/guidance/ng126
[69]Po L, Thomas J, Mills K, et al. Guideline no. 414: management of pregnancy of unknown location and tubal and nontubal ectopic pregnancies. J Obstet Gynaecol Can. 2021 May;43(5):614-30.e1.
https://www.doi.org/10.1016/j.jogc.2021.01.002
http://www.ncbi.nlm.nih.gov/pubmed/33453378?tool=bestpractice.com
No hay evidencia para recomendar la salpingostomía sobre la salpingectomía si la trompa contralateral es normal.[69]Po L, Thomas J, Mills K, et al. Guideline no. 414: management of pregnancy of unknown location and tubal and nontubal ectopic pregnancies. J Obstet Gynaecol Can. 2021 May;43(5):614-30.e1.
https://www.doi.org/10.1016/j.jogc.2021.01.002
http://www.ncbi.nlm.nih.gov/pubmed/33453378?tool=bestpractice.com
Las tasas de fertilidad futura y de permeabilidad tubárica en las mujeres tratadas por laparoscopia son similares a las del grupo tratado médicamente.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[56]Hendriks E, Rosenberg R, Prine L. Ectopic pregnancy: diagnosis and management. Am Fam Physician. 2020 May 15;101(10):599-606.
https://www.aafp.org/afp/2020/0515/p599.html
http://www.ncbi.nlm.nih.gov/pubmed/32412215?tool=bestpractice.com
Tras la salpingostomía es necesario realizar mediciones en serie del nivel de hCG para detectar cualquier tejido trofoblástico persistente, considerando la administración de metotrexato si los niveles se estabilizan o aumentan.[46]ACOG practice bulletin no. 193: tubal ectopic pregnancy. Obstet Gynecol. 2018 Mar;131(3):e91-103.
http://www.ncbi.nlm.nih.gov/pubmed/29470343?tool=bestpractice.com
[59]Elson CJ, Salim R, Potdar N, et al; Royal College of Obstetricians and Gynaecologists. Diagnosis and management of ectopic pregnancy: Green-top Guideline No. 21. BJOG. 2016 Dec;123(13):e15-55.
https://obgyn.onlinelibrary.wiley.com/doi/epdf/10.1111/1471-0528.14189
http://www.ncbi.nlm.nih.gov/pubmed/27813249?tool=bestpractice.com
La inestabilidad hemodinámica asociada con una rotura de embarazo ectópico resulta en hipovolemia grave secundaria a la pérdida de sangre. Por lo tanto, el manejo de estas mujeres implica la estabilización con reposición de líquidos y la transferencia inmediata a quirófano. La reposición rápida de volumen con solución isotónica y hemoderivados es de suma importancia para evitar la lesión isquémica y el daño multiorgánico.
Aunque la laparoscopia es la cirugía estándar para el tratamiento de un embarazo ectópico en una paciente hemodinámicamente estable (incluso en la presencia de hemoperitoneo), en las pacientes hemodinámicamente inestables el tipo de cirugía utilizado depende de la experiencia y del criterio del cirujano y se toma la decisión en consulta con el anestesista. El tratamiento laparoscópico del embarazo ectópico en mujeres con obesidad (índice de masa corporal >30) es factible y seguro con una selección adecuada de las pacientes y una experiencia adecuada del cirujano.[81]Yong PJ, Thurston J, Singh SS, et al. Guideline No. 386-Gynaecologic surgery in the obese patient. J Obstet Gynaecol Can. 2019 Sep;41(9):1356-70.e7.
https://www.jogc.com/article/S1701-2163(18)31027-2/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/31443850?tool=bestpractice.com
Es razonable realizar una laparotomía con base en la disponibilidad de recursos (que incluye un equipo adecuadamente formado), con el procedimiento específico según la localización del sangrado.[69]Po L, Thomas J, Mills K, et al. Guideline no. 414: management of pregnancy of unknown location and tubal and nontubal ectopic pregnancies. J Obstet Gynaecol Can. 2021 May;43(5):614-30.e1.
https://www.doi.org/10.1016/j.jogc.2021.01.002
http://www.ncbi.nlm.nih.gov/pubmed/33453378?tool=bestpractice.com
Mujeres con factor Rh negativo
El análisis del subcomité clínico del American College of Emergency Physicians no encontró evidencia suficiente favorable o contraria al tratamiento con inmunoglobulina anti-D en mujeres con factor Rh negativo con embarazo ectópico.[82]American College of Emergency Physicians Clinical Policies Subcommittee (Writing Committee) on Early Pregnancy: Hahn SA, Promes SB, Brown MD. Clinical policy: critical issues in the initial evaluation and management of patients presenting to the emergency department in early pregnancy. Ann Emerg Med. 2017 Feb;69(2):241-250.e20.
http://www.annemergmed.com/article/S0196-0644(16)31344-0/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/28126120?tool=bestpractice.com
Sin embargo, el NICE recomienda la inmunoglobulina anti-D para todas las mujeres rhesus-negativas que se sometan a una intervención quirúrgica por un embarazo ectópico, pero no para las tratadas médicamente.[62]National Institute for Health and Care Excellence. Ectopic pregnancy and miscarriage: diagnosis and initial management. Nov 2021 [internet publication].
https://www.nice.org.uk/guidance/ng126
 [Figure caption and citation for the preceding image starts]: Extracción quirúrgica de embarazo ectópicoDe la colección del Dr. Sina Haeri; usado con permiso [Citation ends].
[Figure caption and citation for the preceding image starts]: Extracción quirúrgica de embarazo ectópicoDe la colección del Dr. Sina Haeri; usado con permiso [Citation ends].