Подход
Клинические проявления SARS неспецифические и имитируют другие причины респираторной инфекции.[16] Однако сочетание эпидемиологических и клинических признаков повышает вероятность диагноза SARS, который подтверждается вирусными тестами. Высокий уровень подозрения в случае второй волны инфекции, вызванной SARS-CoV, важен для ранней диагностики заболевания.
Не смотря на то, что гематологические и рентгенологические признаки служат только для предположительной постановки диагноза в случае подозрения SARS, эти исследования показаны для прогнозирования заболевания и важны для дальнейшего ведения лечения.
Анамнез заболевания
Целью сбора анамнеза есть выявить эпидемиологические и клинические признаки, которые помогут в постановке диагноза.[21]
Он должен включать вопросы по следующим эпидемиологическим факторам:
Недавняя поездка в анамнезе, не позднее чем за 10 дней до начала симптомов, в зарубежные или местные регионы, где задокументирована или подозревается трансмиссия SARS: повышает подозрение на инфекцию.[21]
Наличие в анамнезе тесного, длительного контакта с человеком, у которого подозревается или подтверждено наличие инфицирования SARS-CoV.[22]
Наличие в анамнезе контакта с человеком с любым необъясненным респираторным заболеванием, который недавно путешествовал в страну с документированным SARS.[21]
Наличие в анамнезе контакта с зараженными материалами: особое внимание следует обратить на лабораторных работников.[24]
Также важна хронология симптомов.
Симптомы продромального периода такие же, как при других вирусных инфекциях, с миалгией, слабостью и головной болью.
Они прогрессируют до появления ранних симптомов лихорадки и озноба (быстрое начало и персистенция), кашля (обычно непродуктивного, который развивается от 2 до 7 дней после начала симптомов) и боли в горле.
Более поздние симптомы включают одышку (развивается через 8-12 дней после начала симптомов), водянистую диарею (возникает в 20%-25% случаев на второй неделе), боль в груди и плеврит.[4][24]
Другими менее характерными симптомами являются тошнота и рвота, боль в животе, риноррея, артралгия, продукция мокроты, головокружение и судороги.
Типичный фебрильный ответ может отсутствовать у пожилых пациентов, у которых могут отмечаться неспецифические симптомы, такие как слабость, потеря аппетита, делирий или даже эпизоды падения и переломы.[4] У младенцев и детей отмечаются более легкие симптомы и в 50% случаев риноррея.
Физикальное обследование
При обследовании у пациента может отмечаться повышение температуры тела ≥38°C (100.4°F) с дрожанием, затруднение дыхания, тахипноэ, тахикардия и цианоз.[4] При аускультации легких могут отмечаться инспираторные влажные хрипы, крепитация и/или бронхиальное дыхание.
Менее типичными симптомами в атипичных случаях являются нарушение психического состояния, дезориентация и делирий.
Первоочередные тесты
Первоочередное обследование пациента с подозрением на SARS должно включать рутинные лабораторные тесты, бактериологическое иследование и рентгенографию органов грудной полости с пульсоксиметрией и оценкой газового состава крови, необходимых для пациентов с респираторным дистрессом и цианозом.
Анализы крови
ОАК: характерна лейкопения, лимфопения, которые встречаются в 98% случаев у пациентов на ранних стадиях болезни.[3] Лимфопения развивается вследствие снижения количества клеток CD4 и CD8. Тробоцитопения выявляется при наличии диссеминированного внутрисосудистого свертывания.
Функциональные печеночные пробы: легкое повышение аспартатаминотрансферазы (АСТ) и аланинаминотрансферазы (АЛТ) отмечалось у 23–50% пациентов с SARS, впрочем, этот результат характеризуется низкой специфичностью для диагностики заболевания.[19]
Лактатдегидрогеназа: повышена.
Креатинкиназа: повышена.
Бактериологическое исследование крови и мокроты
Всем пациентам с признаками тяжелой инфекции нужно проводить бактериологическое исследование крови и мокроты, чтобы исключить другие причины инфекции нижних дыхательных путей, как например внебольничная пневмония, особенно в случаях отсутствия эпидемиологического анамнеза SARS.
Бактериологическое исследование крови будет негативным на бактериальную инфекцию и бактериологическое исследование мокроты не покажет роста Streptococcus pneumoniae или других инфицирующих бактерий при ТОРС.
Исследования на наличие вируса гриппа
Вирусологическое исследование из носоглотки и метод прямой иммунофлуоресценции для определения антител будут негативны для вируса гриппа А и вируса гриппа В при SARS.
Рентгенография органов грудной клетки
В более 20%-25% случаев рентгенография органов грудной полости в норме.[24][25]
Обследование для определения односторонних и двусторонних инфильтратов в периферических областях нижних долей. Инфильтраты визуализируются в форме пятен, зон слияния, диффузного уплотнения или узловых теней.
Кавитация, прикорневая лимфаденопатия и плевральный выпот не характерны.[26]
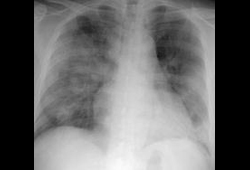
Пневмомедиастинум и пневмоторакс часто возникают при вспомогательной вентиляции.[27][Figure caption and citation for the preceding image starts]: Рентгенограмма органов грудной клетки больной SARS, которая показывает многочисленные затемненияKetai L, et al. J Thorac Imaging. 2006;21:276-283; used with permission [Citation ends].
Дальнейшие обследования
Пульсоксиметрия
Показана пациентам с респираторным дистрессом и цианозом.
Выявляет низкий уровень насыщения кислородом (SpO₂ < 90%).
Определение газового состава артериальной крови
Проводят тогда, когда SpO₂ во время пульсоксиметрии составляет <90%.
Демонстрирует низкое парциальное давление кислорода.
Коагулограмма
Показана пациентам со спонтанными кровотечениями.
Демонстрирует удлинение активированного частичного тромбопластинового время (аЧТВ) и повышение уровня Д-димера.
КТ с высоким разрешением
Визуализацию грудной клетки с помощью КТ следует применять при нормальной рентгенографии органов грудной полости и высоком подозрении на SARS для определения участков затемнения в легких.
Выявляет уплотнения по типу матового стекла с утолщением междолевой плевры и, в некоторых случаях, субплевральное уплотнение.
Патологические изменения в 67% пациентов с изначально нормальной рентгенографией ОГП.[28]
Специфическое обследование на наличие вирусной инфекции.
Полимеразная цепная реакция с обратной транскрипцией (ОТ-ПЦР)
Выявление SARS-CoV-специфической РНК с помощью ОТ-ПЦР является основным в лабораторной диагностике и его следует проводить во всех случаях подозрения заболевания.
Для положительного диагноза, основанного на ПЦР, у пациента должно быть два положительных результата для образцов из разных анатомических областей или положительные результаты для образцов из одной области, взятых в два разделенных во времени приема.[29][30]
Следует взять несколько образцов из разных источников. В течение первой недели необходимо исследовать образцы из носоглотки, ротоглотки и образцы сыворотки/плазмы, а после этого следует собрать образцы из носоглотки, ротоглотки и образцы кала.
Предпочтительнее забирать образцы из дыхательных путей (аспират из носоглотки или мазок из глотки) с использованием сред для вирусов. Также подходят образцы кала или цельной крови, в этилендиаминтетрауксусной кислоте (ЭДТУ).
Образцы из носоглотки, которые часто негативны в течение первой недели инфекции, высоко позитивны на второй неделе заболевания, достигая пика приблизительно на 10 день.
Положительные посевы образцов мочи, носоглоточного аспирата, образцов кала отмечались в 42%, 68% и 97%, соответственно на 14 день заболевания.[11]
Чувствительность этих тестов, которая часто зависит от вида образца и повышается с увеличением времени после появления симптомов, колеблется от 83,3 до 100%. Специфичность колеблется от 94 до 100%.[31]
Образцы из дыхательных путей и кала имеют наивысший результат (между 80% и 90%) между 10 и 14 днем заболевания.[32]
Усовершенствованные методы забора образцов и ОТ-ПЦР в реальном времени повысили чувствительность тестирования в течение первых нескольких дней заболевания.[33]
Количественное измерение РНК SARS-CoV в крови с техникой ОТ-ПЦР в реальном времени имеет уровень определения 80% уже в 1 день заболевания, с дальнейшим снижением до 45% на 14 день.[33]
Серологическое исследование на SARS-CoV-специфические антитела
Исследование проводится с использованием иммунофлуоресцентного анализа для определения антител (ИФА) или ферментного иммуносорбентного анализа (ELISA).
Используется для эпидемиологического контроля и ретроспективной диагностики.
Образцы крови следует забирать при первом подозрении на диагноз и в дальнейшем по назначению.
Серологическая конверсия обычно возникает от 1 до 4 недель (>90% после 28 дней) после начала симптомов с реакцией антител (4-кратное увеличение титра SARS-CoV антител), иногда регистрируется в течение первой недели заболевания, хотя может быть выявлена в конце второй недели заболевания, но обычно не выявляется после 28 дней заболевания.[30][34]
Вирусологическое исследование
Не рекомендовано для рутинного определения.[30]
Низкая чувствительность ОТ-ПЦР.
Учитывая потенциальный риск трансмиссии, выращивание SARS-CoV следует проводить в лабораториях с ІІІ (или IV) уровнем биозащиты.[34]
Быстрый анализ иммунообразца для определения SARS-CoV
Диагностическое экспресс-исследование.
Ключевая особенность простого анализа иммунообразца заключается в его способности определять наличие SARS-CoV антигена (белок нуклеокапсида) в пределах 45 - 60 минут после забора образцов биологических жидкостей.[35]
Моноклональные антитела
Диагностическое экспресс-исследование.
С помощью гибридомной технологии разработаны пять моноклональных антител против рекомбинантного протеина нуклеокапсида SARS-CoV.
Потенциально идеальные кандидаты для разработки раннего и чувствительного диагностического исследования для выявления SARS-CoV.[36]
Использование этого контента попадает под действие нашего заявления об отказе от ответственности