Etiologia
Os diagnósticos diferenciais primários a serem considerados para um exantema maculopapular são:
Anafilaxia
Erupções induzidas por medicamento
Exantemas virais
Infecções bacterianas
Doenças por rickettsias
Doenças reumáticas
Doenças sistêmicas.
Os indícios iniciais da categoria correta são derivados da história e do quadro clínico.
Anafilaxia
A anafilaxia é uma reação de início agudo (dentro de minutos a várias horas após a exposição) envolvendo a pele, mucosa ou ambas, e comprometimento respiratório (dispneia, sibilância, hipóxia) ou cardiovascular (hipotensão, síncope, choque).[1][2] Os sinais e sintomas mucocutâneos podem incluir urticária generalizada, lábios ou língua edemaciados ou prurido. O sistema gastrointestinal também pode ser afetado, com sintomas incluindo dores abdominais em cólica, náuseas e diarreia. Esta reação está mais frequentemente relacionada a:
Alergia medicamentosa ou alimentar
Picada ou ferroada de inseto.
Os outros sintomas podem incluir tontura, agitação, confusão e uma sensação de morte iminente. Os pacientes podem parecer ruborizados ou pálidos, e podem apresentar taquipneia e/ou taquicardia.
Erupções induzidas por medicamento
A erupção induzida por medicamentos é a causa mais comum de exantema maculopapular em adultos. O exantema maculopapular é a manifestação mais comum de uma erupção causada por medicamento.
Erupções cutâneas são observadas em 1% a 3% dos pacientes que tomam algum medicamento específico e em até 6.7% dos pacientes hospitalizados.[3][4][5] Estima-se que reações medicamentosas graves ocorram em 0.1% de todos os pacientes hospitalizados.[6]
O início é geralmente 6 a 10 dias após a primeira exposição ao medicamento, ou dentro de 3 dias após uma segunda exposição.[7] No entanto, essas erupções podem ocorrer após a primeira dose ou podem não se desenvolver até 3 semanas após o início do medicamento. Os fatores cronológicos podem guiar o diagnóstico em relação às possíveis interações medicamentosas, a resposta à remoção do agente suspeito e resposta à reintrodução.
Em um estudo em longo prazo em um hospital com quase 50,000 pacientes, as erupções medicamentosas se manifestaram como exantema maculopapular em 91% dos casos.[8]
Um medicamento pode desencadear tipos muito diferentes de reações em indivíduos, ou mesmo no mesmo indivíduo.[9]
Comumente estão implicados anticonvulsivantes, antibióticos (especialmente penicilinas, cefalosporinas, macrolídeos, trimetoprima), antifúngicos, antirretrovirais, anti-inflamatórios não esteroidais e alopurinol.[3]
Agentes quimioterápicos, principalmente citarabina, dacarbazina, hidroxiureia, paclitaxel e procarbazina, também foram associados ao exantema maculopapular.[10] Os medicamentos imunoterápicos pembrolizumabe, nivolumabe e ipilimumabe estão associados a erupções maculopapulares.[11] Os inibidores do receptor do fator de crescimento epidérmico (por exemplo, cetuximabe, panitumumabe) também podem causar erupções cutâneas.[12][13]
Reações não imediatas a meios de contraste iodados também incluem, com frequência, erupção maculopapular.[14]
Além do tipo de medicamento, os fatores de risco para erupção medicamentosa incluem sexo feminino, idade avançada, polimedicação, história de reações de hipersensibilidade ao medicamento, insuficiência hepática, insuficiência renal e imunossupressão.[15][16]
[Figure caption and citation for the preceding image starts]: Rash devido a hipersensibilidade à penicilinaCDC Public Health Image Library [Citation ends].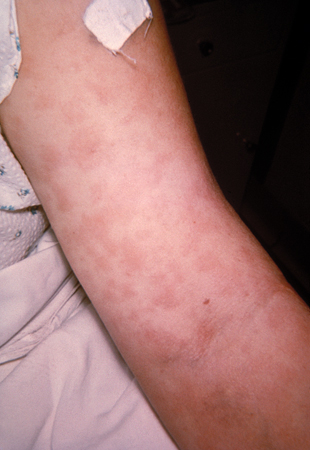 [Figure caption and citation for the preceding image starts]: Erupção medicamentosa devido à fenitoínaFotografia cortesia de Brian L. Swick [Citation ends].
[Figure caption and citation for the preceding image starts]: Erupção medicamentosa devido à fenitoínaFotografia cortesia de Brian L. Swick [Citation ends].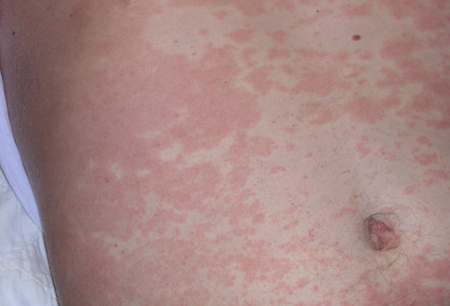
A etiologia da maioria das erupções causadas por medicamento geralmente está relacionada à hipersensibilidade imunológica tardia ao medicamento ou a um metabólito, com a contribuição de mecanismos humorais ou mediados por células. Acredita-se que a maioria dos exantemas maculopapulares sejam reações mediadas por células (geralmente células T) do tipo tardias (tipo IV).[17] As reações geralmente são imprevisíveis, independentes da dose e idiossincráticas.[18]
Erupções cutâneas medicamentosas graves
A síndrome de Stevens-Johnson e a necrólise epidérmica tóxica são reações mucocutâneas graves mais frequentemente desencadeadas por medicamentos. A síndrome de Stevens-Johnson e a necrólise epidérmica tóxica são consideradas parte do espectro da doença e são distinguidas pela porcentagem da superfície corporal afetada, com a síndrome de Stevens-Johnson envolvendo <10% e a necrólise epidérmica tóxica envolvendo >30%.[19][20] A síndrome de Stevens-Johnson e a necrólise epidérmica tóxica são condições de risco à vida, com taxas de mortalidade de até 30%.[20] Os medicamentos desencadeantes comuns incluem: anticonvulsivantes, sulfonamidas, anti-inflamatórios não esteroidais e alopurinol. Alelos específicos do antígeno leucocitário humano (HLA) conferem um maior risco de desenvolvimento de síndrome de Stevens-Johnson/necrólise epidérmica tóxica após o recebimento de um medicamento.
Os pacientes com síndrome de Stevens-Johnson/necrólise epidérmica tóxica apresentam sintomas prodrômicos de mal-estar, febre, fotofobia e anorexia, seguidos por inflamação mucocutânea e dor. Tipicamente, máculas mal definidas vermelho-escuro ou roxas aparecem no tronco, rosto e membros proximais. A mucosa conjuntival, bucal e/ou genital torna-se dolorosa, eritematosa e edemaciada, e desenvolve lesões bolhosas seguidas por descamação progressiva da pele e sinal de Nikolsky positivo (a camada epidérmica se desprende facilmente quando se aplica pressão lateral).[19] Essas erupções geralmente começam 4 a 28 dias após a exposição ao medicamento.[21]
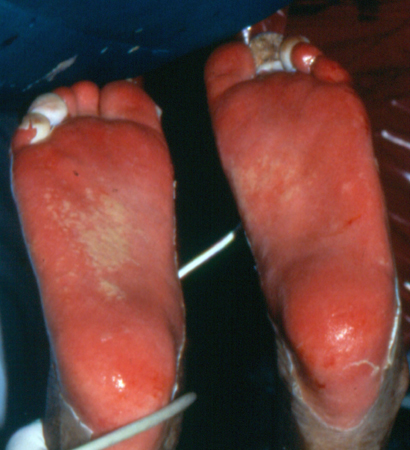
[Figure caption and citation for the preceding image starts]: Síndrome de Stevens-Johnson: perda epidérmica nas solas dos pésDo acervo pessoal do Dr. A. Kowal-Vern [Citation ends].
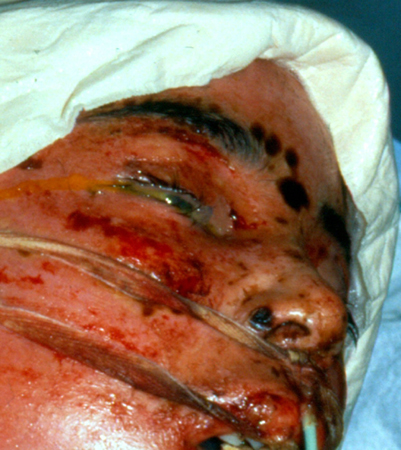
[Figure caption and citation for the preceding image starts]: Necrólise epidérmica tóxica com perda epidérmica, envolvimento ocular e ectima gangrenosoDo acervo pessoal do Dr. A. Kowal-Vern [Citation ends].
[Figure caption and citation for the preceding image starts]: Síndrome de Stevens-Johnson: lesões-alvo e perda epidérmicaDo acervo pessoal do Dr. A. Kowal-Vern [Citation ends].
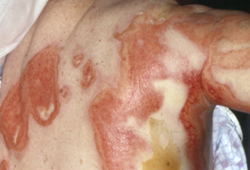
A reação ao medicamento com eosinofilia e sintomas sistêmicos (DRESS) se apresenta inicialmente como erupção maculopapular por medicamento com febre, mal-estar e linfadenopatia 2 a 6 semanas após o início do medicamento desencadeante.[22][23] A latência entre a exposição ao medicamento e o início dos sintomas é consideravelmente mais longa na DRESS que na maioria das erupções medicamentosas, e o paciente fica mais doente, geralmente com febre, dor abdominal e edema facial.[21][23] Os órgãos são infiltrados com eosinófilos ou linfócitos. Cerca de 80% dos pacientes apresentam envolvimento hepático com alteração nos testes da função hepática. Também podem ocorrer inflamações respiratória, cardíaca e renal. A mortalidade varia de 5% a 10%, geralmente como resultado de envolvimento cardíaco ou pulmonar, ou hemofagocitose.[21][23] Mais de 40 medicamentos causadores foram identificados em revisões da literatura, sendo as classes de antibióticos e anticonvulsivantes as mais comumente implicadas.[24]
Exantemas virais
O exantema viral é uma erupção cutânea que ocorre como sintoma de uma doença geral. Muitas dessas erupções são inteiramente inespecíficas. Os possíveis agentes causadores incluem vírus Epstein-Barr, enterovírus, adenovírus, herpes-vírus humano tipo 6 ou 7, parvovírus B19, citomegalovírus, HIV agudo, hepatite viral aguda, vírus Ebola, vírus da Zika, vírus da dengue, varíola símia e vírus chikungunya.[25][26][Figure caption and citation for the preceding image starts]: Exantema viral manifestando-se como exantema maculopapular. Observe a aparência urticariforme das máculas e pápulas eritematosas não escamosas no tronco desta criança mais velhaFotografia cortesia de Hobart W. Walling [Citation ends].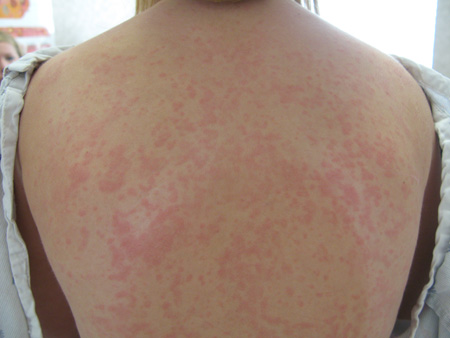 [Figure caption and citation for the preceding image starts]: Exantema viral manifestando-se como exantema maculopapular. Observe que as pápulas eritematosas são maiores que as máculas na perna de um adulto jovemFotografia cortesia de Hobart W. Walling [Citation ends].
[Figure caption and citation for the preceding image starts]: Exantema viral manifestando-se como exantema maculopapular. Observe que as pápulas eritematosas são maiores que as máculas na perna de um adulto jovemFotografia cortesia de Hobart W. Walling [Citation ends].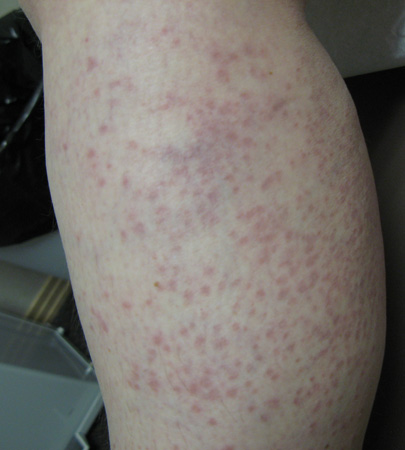
Os vírus etiológicos tendem a ser sazonais, com predominância de enterovírus no verão e outono e de vírus respiratórios no inverno.
Gênero enterovírus: vírus Coxsackie dos tipos A e B, ecovírus e enterovírus
Esses vírus podem causar exantema maculopapular e tipicamente são transmitidos pelas vias fecal-oral ou respiratórias.
As infecções são mais comuns no verão.
O período de incubação geralmente é de 3 a 6 dias.
O rash tipicamente é generalizado e maculopapular; com petéquia, erosões orais e hemorragia conjuntival presentes.
Febre e faringite são comuns.
A doença de mão, pé e boca é um exemplo de doença por enterovírus (geralmente vírus Coxsackie tipos A16 e A7), embora a manifestação seja uma erupção vesicular nas palmas das mãos e nas solas dos pés com uma estomatite vesicular.[27]
O citomegalovírus é um vírus beta-herpes onipresente, com soropositividade de aproximadamente 60% nos países desenvolvidos e 90% nos países em desenvolvimento.[28] A infecção primária geralmente é assintomática, embora possa haver febre e uma erupção maculopapular inespecífica. O citomegalovírus também pode causar mononucleose infecciosa.
O vírus Epstein Barr (EBV) é um vírus comum (também conhecido como herpes-vírus humano tipo 4) que causa mononucleose infecciosa. A soropositividade para EBV pode ultrapassar 90% no início da vida adulta em países desenvolvidos.[29]
O EBV afeta preferencialmente a mucosa orofaríngea e é transmitido pela saliva infectada. Crianças expostas tipicamente apresentam uma doença febril leve inespecífica que pode passar despercebida. No entanto, a infecção primária em adolescentes e adultos jovens resulta em mononucleose infecciosa em aproximadamente 50% dos casos.
A maioria das pessoas com mononucleose infecciosa tem entre 14 e 25 anos de idade.
Período de incubação de 4 a 8 semanas; a tríade de febre, linfadenopatia e faringite exsudativa é comum.
O rash começa no dia 4 a 6 da doença, inicialmente no tronco e nos membros superiores, estendendo-se para os antebraços e o rosto, e comumente com presença de petéquias.
Ampicilina ou penicilina induzem uma erupção generalizada na maioria dos pacientes com mononucleose infecciosa.[30] Geralmente, essa erupção cutânea ocorre 1 semana após a administração do medicamento, e está relacionada aos anticorpos anti-EBV que sofrem reação cruzada com o medicamento. A erupção cutânea dura aproximadamente 1 semana antes da resolução com descamação. Quando a erupção maculopapular ocorre em pacientes com EBV que tomam amoxicilina, o paciente não é considerado alérgico a este medicamento.
A rubéola (sarampo alemão) é responsável por uma doença leve autolimitada em crianças e adultos, mas as infecções no útero estão associadas a complicações significativas. A incidência diminuiu consideravelmente desde a introdução da vacina tríplice viral.
Um pródromo, incluindo febre, cefaleia e sintomas no trato respiratório superior se desenvolve após um período de 16 a 18 dias de incubação.
De 1 a 5 dias depois, uma erupção característica de máculas rosa começa no rosto e se estende no sentido cefálico-caudal, durando de 2 a 3 dias antes de desaparecer na mesma ordem.[Figure caption and citation for the preceding image starts]: Rubéola manifestando-se como rash abdominal generalizadoCortesia da CDC Public Health Image Library [Citation ends].
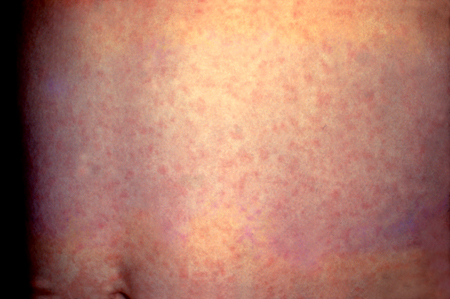
Para suspeita do diagnóstico, a progressão típica é mais útil que a erupção com aparência inespecífica.
Máculas petequiais no palato mole (manchas de Forschheimer) são características de rubéola.
Linfadenopatia cervical sensível é comum.
Podem ocorrer artralgia e artrite, mais comumente em adolescentes e adultos.
Hepatite, peri/miocardite e anemia são raras.
A incidência de sarampo diminuiu com a imunização de rotina, embora continuem a ocorrer surtos. O ressurgimento da doença em 2019 fez com que os casos aumentassem mundialmente; erupções de sarampo atípicas podem surgir em pacientes com falhas na imunização, ou que têm uma imunidade alterada.[31] Em um surto de sarampo em uma comunidade subvacinada nos EUA (n=383 casos relacionados com o surto), a febre esteve presente em 99%, uma erupção cutânea generalizada em 100%, tosse em 94%, conjuntivite em 81% e coriza em 77%.[32] Manchas de Koplik (pápulas branco-acinzentadas na mucosa bucal) aparecem durante o pródromo, e há muito são consideradas patognomônicas de sarampo. No entanto, em um estudo de coorte, as manchas de Koplik foram associadas a outras infecções virais: por exemplo, rubéola, parvovírus, herpes-vírus humano tipo 6.[33]
[Figure caption and citation for the preceding image starts]: Manchas de KoplikCentros de Controle e Prevenção de Doenças [Citation ends].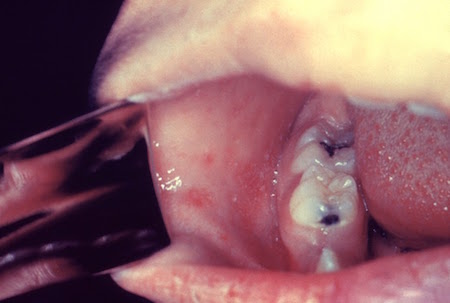
[Figure caption and citation for the preceding image starts]: Manchas de KoplikCentros de Controle e Prevenção de Doenças [Citation ends].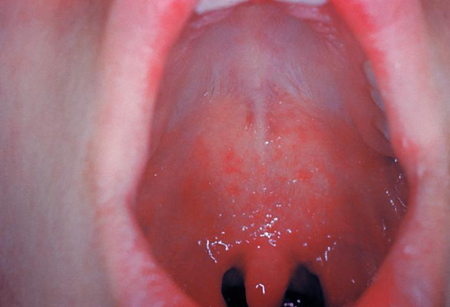
O sarampo é causado por um paramyxovírus e é altamente contagioso. A disseminação do vírus ocorre através da transmissão aérea de núcleos goticulares aerossolizados em áreas fechadas.[34] O período de incubação é de 11 a 12 dias.
Durante ou após um pródromo de febre, tosse, coriza e conjuntivite, o exantema de máculas e pápulas eritematosas começa na testa e atrás das orelhas e depois se dissemina no sentido cefálico-caudal; o rash dura aproximadamente 5 dias e depois começa a desaparecer.
O número de lesões geralmente aumenta nos primeiros 2 a 3 dias e podem se tornar confluentes, principalmente no rosto e no tronco.[35]
Complicações incluem pneumonia, otite, miocardite, encefalite e panencefalite esclerosante subaguda.[36]
O eritema infeccioso (quinta doença) é causado pelo parvovírus B19 e se replica nas células progenitoras eritroides, assim como no epitélio respiratório.
É mais comum no inverno e na primavera.[37]
Comum em crianças de 4 a 10 anos em todo o mundo; geralmente ocorre em epidemias comunitárias.
A replicação ocorre durante um período de incubação de 4 a 14 dias.
A erupção cutânea aparece após a incubação, tipicamente com eritema facial claro ("bochechas esbofeteadas") preservando o nariz e a área perioral.
De um a 4 dias depois, o segundo estágio do rash se desenvolve, e consiste de máculas eritematosas e pápulas em um padrão reticulado, principalmente, nos braços e pernas.
O rash dura de 1 a 3 semanas, e, durante esse tempo, febre leve e dor nas articulações podem estar presentes.
Os sintomas articulares são mais comuns em adultos.
A mortalidade fetal pode ser elevada durante as primeiras 20 semanas de gestação; a transfusão intrauterina reduz o risco de morte fetal.[38][39][40][Figure caption and citation for the preceding image starts]: Eritema infeccioso (quinta doença) em uma menina de 10 anosDo acerto pessoal de Hobart W. Walling [Citation ends].
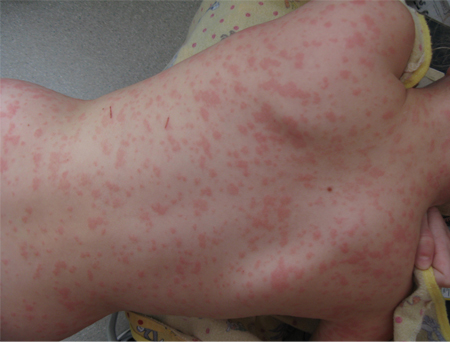
A roséola infantum (sexta doença, ou exantema súbito) é causada pelos herpes-vírus humano dos tipos 6 e 7. Essa doença viral é comum na primeira infância.
A maioria das crianças são soropositivas aos 12 meses.[41]
Manifesta-se como febre alta durante 3 a 5 dias, depois, com aparecimento abrupto de rash róseo generalizado no tronco e nos membros proximais durante a defervescência.
Pápulas vermelhas e erosões no palato mole e úvula (manchas de Nagayama) são característicos.
Podem ocorrer convulsões febris.
Sintomas leves do trato respiratório superior e linfadenopatia cervical ou occipital podem estar presentes.
A recuperação geralmente é completa, embora seja possível a reativação do vírus latente.
As hepatites B e C agudas pode apresentar achados cutâneos variáveis:
Podem ocorrer durante a fase virêmica da infecção aguda por hepatite B ou hepatite C
O rash pode ser maculopapular
Outros achados cutâneos, incluindo vasculite, urticária, líquen plano, crioglobulinemia e porfiria cutânea tardia, podem ser observados em qualquer estágio da infecção
Pode haver dor abdominal.
Infecção por HIV aguda - síndrome retroviral aguda
Pacientes com suspeita de exantema por vírus da imunodeficiência humana (HIV) apresentam exames positivos para RNA viral ou para antígeno core do HIV.
Após a infecção primária por HIV, 10% a 12% dos pacientes desenvolverão uma síndrome aguda 3 a 6 semanas após a exposição.
Os sinais e sintomas incluem erupção morbiliforme, fadiga, mal-estar, cefaleia, faringite, linfadenopatia e mialgia.[42]
O vírus da Zika é um flavivírus transportado por artrópodes transmitido principalmente por mosquitos Aedes.
A maioria dos pacientes é assintomática, mas cerca de 20% das infecções resultam em doença leve e autolimitada com sintomas vagos, incluindo exantema maculopapular, febre, artralgia e conjuntivite.
A erupção cutânea é característica da infecção e pode ser pruriginosa.
A erupção cutânea afeta mais comumente o tronco.
Cerca de 10% dos pacientes apresentam púrpura petequial dos membros inferiores, sangramento gengival ou edema de membros.[43]
Há evidências de que o vírus da Zika pode ser transmitido sexualmente e é uma causa de microcefalia e outras anomalias congênitas.[44]
O ebola é uma infecção grave, muitas vezes fatal, causada pelo vírus Ebola.
O período de incubação após a infecção é de 1 a 21 dias (geralmente 5-12 dias), e os pacientes não são considerados infectados até que desenvolvam sintomas.
O exantema maculopapular se desenvolveu no início da evolução da doença em aproximadamente 25% a 52% dos pacientes em surtos prévios.[45] No entanto, só se desenvolveu em 1% a 5% dos pacientes no surto de 2014.[46][47][48]
Frequentemente descrito como não pruriginoso, eritematoso e maculopapular.
Essa erupção viral pode ter início de forma localizada e depois tornar-se difusa, generalizada e confluente.
O rash pode se tornar purpúreo ou petequial posteriormente no curso da infecção em pacientes com coagulopatia.[49]
Pode ser difícil de distinguir o rash em pessoas de pele escura.
A chikungunya é causada pelo vírus chikungunya e é transmitida aos humanos por meio de picadas do mosquito Aedes.
A doença geralmente é autolimitada e caracterizada por febre, artralgia grave envolvendo grandes articulações e erupção cutânea.
Em cerca de metade dos casos, descreve-se um exantema maculopapular, geralmente associado ao início da febre, mas às vezes ocorrendo após a defervescência.
A erupção cutânea apresenta distribuição global, mas afeta com mais frequência os membros.
A erupção é pruriginosa apenas ocasionalmente.
Várias outras manifestações dermatológicas podem ocorrer, incluindo hiperpigmentação da pele, intertrigo, úlceras perigenitais e perianais, descamação da pele, especialmente das palmas das mãos e solas dos pés, e úlceras aftosas orais.
A dengue é uma infecção viral transmitida por mosquitos, causada por qualquer um dos quatro vírus da dengue intimamente relacionados.
A dengue é endêmica nas regiões do Sudeste Asiático e do Pacífico Ocidental, Caribe, América Latina e algumas regiões dos Estados Unidos, África e Oriente Médio, portanto, o histórico de viagens recentes é importante.
Ela apresenta febre e rubor da pele da face e do pescoço antes que um exantema maculopapular disseminado se desenvolva, afetando todo o corpo, o qual pode ser pruriginoso.
Outros sintomas incluem mialgia, artralgia, cefaleia, anorexia e náuseas e vômitos.
Se houver evolução ´para febre hemorrágica da dengue, pode haver petéquias, epistaxe e sinais de sangramento de outros locais, hepatoesplenomegalia e choque subsequente.
A varíola símia, anteriormente conhecida como varíola dos macacos, é causada por um vírus de DNA de fita dupla.
O período de incubação é normalmente de 6 a 13 dias (variação de 1 a 21 dias).[50][51]
Apresenta-se com erupção cutânea característica que progride em estágios sequenciais de máculas para pápulas, vesículas e pústulas.[52][53]
Anteriormente, a doença era endêmica na África Ocidental e Central; no entanto, um surto global foi identificado em maio de 2022.[54] No surto de 2022, cadeias de transmissão foram relatadas em países sem vínculos epidemiológicos conhecidos com a África Ocidental e Central. A Organização Mundial da Saúde declarou o atual surto de varíola símia na África uma emergência de saúde pública de importância internacional em agosto de 2024.[55]
A transmissão entre humanos pode ocorrer através do contato direto com lesões cutâneas ou com a pele infectada, gotículas respiratórias ou fômites, ou através da via transplacentária.[56]
A erupção cutânea geralmente se move da área facial distalmente para os membros. No entanto, lesões que começam na área genital (que podem ser poucas e em diferentes estágios de desenvolvimento, muitas vezes com apenas uma única lesão observada) e uma predisposição para ocorrência de erupção cutânea sem uma fase prodrômica foram relatadas durante o surto de 2022.[56]
Infecções bacterianas
Não mediadas por toxina
A erupção cutânea pode ser um sinal precoce de meningococcemia. Este exantema distingue-se da erupção petequial ou purpúrica coalescida mais clássica encontrada com frequência mais tardiamente no processo da doença.
Sífilis secundária também pode se manifestar como exantema maculopapular no tronco e nos membros e, principalmente, nas palmas das mãos e solas dos pés. A sífilis congênita pode se apresentar desta maneira, mas também pode se manifestar como descamação ao redor de orifícios e vesículas nas palmas das mãos e plantas dos pés.[Figure caption and citation for the preceding image starts]: Sífilis manifestando-se como rash generalizadoCortesia da CDC Public Health Image Library [Citation ends].
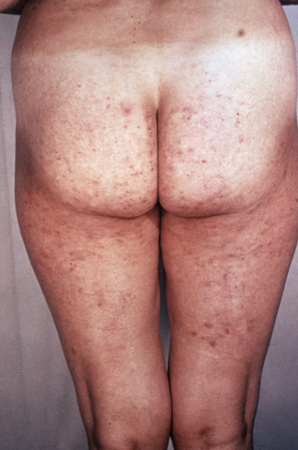
Mediada por toxina
Três infecções bacterianas mediadas por toxinas podem comumente apresentar erupção maculopapular: síndrome da pele escaldada estafilocócica; síndrome do choque tóxico; escarlatina.
A síndrome da pele escaldada estafilocócica é uma síndrome mediada por toxina, causada pelas toxinas esfoliativas (ET) do tipo A e ET-B das cepas de fagos do grupo II.[57] Essas toxinas têm como alvo a camada granular da epiderme, causando perda de adesão e formação de vesículas.
Crianças pequenas (≤6 anos de idade) são afetadas com mais frequência, embora a síndrome da pele escaldada estafilocócica possa estar presente em adultos com insuficiência renal subjacente ou supressão imune.[58]
Pródromo de febre, mal-estar e pele sensível precede o rash.
O eritema começa na cabeça e se generaliza rapidamente (em horas).
A pele fica edemaciada, e formam-se vesículas e bolhas superficiais e frágeis.
Ocorre descamação/esfoliação superficial em 2 a 5 dias, deixando a pele subjacente desnuda e crostosa. Observam-se crostas periorais, com preservação da mucosa oral.
O diagnóstico de síndrome da pele escaldada estafilocócica é, em geral, realizado clinicamente. Os pacientes podem desenvolver o sinal de Nikolsky, onde a camada epidérmica se desprende facilmente quando se aplica pressão lateral.
Os pacientes têm um alto risco de sepse durante o período de 1 a 2 semanas em que o epitélio da pele se refaz. A mortalidade é baixa nas crianças (3%), mas >50% nos adultos.[57]
A síndrome do choque tóxico é resultante dos efeitos de uma exotoxina do Staphylococcus aureus (TSS-toxina-1).[59][60] A maioria dos casos é pós-cirúrgica, mas relatos iniciais foram associados à menstruação.
A síndrome do choque tóxico é caracterizada por febre alta (>39.6 °C [>103 °F]), hipotensão (pressão arterial [PA] sistólica <90 mmHg), faringite, cefaleia, sintomas gastrointestinais e uma erupção cutânea escarlatiniforme difusa.
O diagnóstico é feito clinicamente na presença de febre, hipotensão, rash descamativo e envolvimento de ≥3 sistemas de órgãos (gastrointestinal, muscular, sistema nervoso central, renal, hepático, membranas mucosas ou hematológico [trombocitopenia com contagem plaquetária <100 x 10⁹/L; 100 x 10³/microlitro]).
O rash começa no tronco com disseminação centrípeta.[Figure caption and citation for the preceding image starts]: Rash morbiliforme (semelhante ao sarampo) resultante da síndrome do choque tóxicoCortesia da CDC Public Health Image Library [Citation ends].
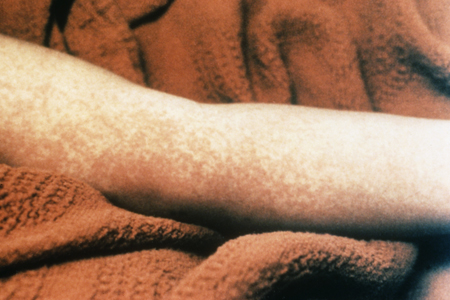
Os membros se tornam edematosos, e a mucosa oral e a boca tornam-se hiperêmicas.
Descamação ocorre de 1 a 2 semanas após o início, começando nas palmas das mãos e nas solas dos pés.
A escarlatina é causada por uma toxina produzida por estreptococos beta-hemolíticos do grupo A e é mais comum em crianças.[25]
Aproximadamente 90% dos casos ocorrem em crianças menores de 10 anos.[61]
As características da erupção cutânea escarlatiniforme incluem um rash eritematoso generalizado com uma textura do tipo "lixa" com pápulas da cor da pele distintas; estrias petequiais lineares nas dobras cutâneas, particularmente nas fossas axilares, inguinais e antecubitais (linhas de Pastia).[Figure caption and citation for the preceding image starts]: Rash da escarlatina no antebraço decorrente da bactéria estreptococo do grupo ACortesia da CDC Public Health Image Library [Citation ends].

A erupção cutânea é frequentemente precedida por uma inflamação na garganta (faringite, amigdalite). Os outros sintomas podem incluir febre, mal-estar e desarranjo gastrointestinal. Eritema faríngeo com exsudatos, petéquias palatinas e uma língua vermelha e inchada (em morango) são características sugestivas.
Em países como o Reino Unido, onde os testes rápidos de detecção de antígenos (RADTs) para escarlatina não estão prontamente disponíveis, a confirmação do teste de infecção por estreptococos do grupo A não é necessária antes de se iniciarem antibióticos nos pacientes com diagnóstico clínico de escarlatina.[62] Em países onde os RADTs para escarlatina estão disponíveis, um resultado positivo no teste pode ser necessário antes de iniciar o tratamento com antibióticos (os pacientes com sintomas virais claros não precisam de testes para bactérias estreptocócicas do grupo A).[63]
Se houver incerteza sobre o diagnóstico, obtenha um swab da garganta antes de iniciar os antibióticos.[63][64][65][66] O tratamento da escarlatina com antibióticos com base apenas no diagnóstico clínico deve seguir as diretrizes clínicas do país.
De acordo com a Agência de Vigilância Sanitária do Reino Unido, as notificações de escarlatina e doença invasiva por estreptococo do grupo A (iGAS) na Inglaterra foram superiores ao esperado entre setembro de 2022 e fevereiro de 2023, com o pico observado em dezembro de 2022.[64][67] As notificações diminuíram significativamente desde então, e agora estão em linha com o número esperado para a época do ano.[64] Os outros países que registaram um aumento da incidência de escarlatina e doença por iGAS durante este período incluem França, Irlanda, Países Baixos e Suécia. O aumento foi particularmente acentuado durante o segundo semestre de 2022.[68]
O eritema multiforme é tipicamente uma condição inflamatória mucocutânea aguda autolimitada, mas frequentemente recidivante. É uma reação de hipersensibilidade associada a certas infecções, vacinas e, com menos frequência, a medicamentos. As infecções mais comumente associadas são por vírus do herpes simples e por Mycoplasma pneumoniae. Os medicamentos associados incluem penicilina e sulfonamidas. A doença é caracterizada clinicamente por lesões em alvo, que podem ser descritas como anéis eritematosos com uma zona eritematosa externa e uma vesícula central, com uma zona de tom de pele normal entre elas. Em geral, as lesões cobrem <10% da área total de superfície corporal. Sintomas leves de infecção do trato respiratório superior, incluindo febre baixa, podem, às vezes, ser notados antes ou no início de um episódio. Erosões, vesículas e crostas podem ser observadas em qualquer membrana mucosa e, geralmente, são dolorosas e sensíveis à palpação. Isso pode causar dificuldade de alimentação e micção, o que exige a hospitalização.[69]
[Figure caption and citation for the preceding image starts]: Eritema multiforme com lesões em alvoCortesia da CDC Public Health Image Library [Citation ends].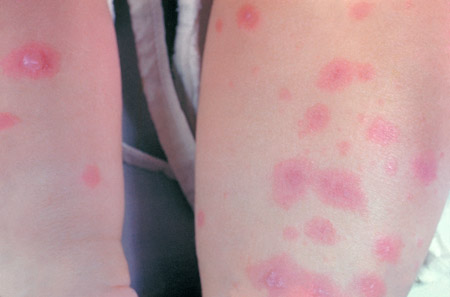 [Figure caption and citation for the preceding image starts]: Eritema multiforme com ulceração perioralCortesia da CDC Public Health Image Library [Citation ends].
[Figure caption and citation for the preceding image starts]: Eritema multiforme com ulceração perioralCortesia da CDC Public Health Image Library [Citation ends].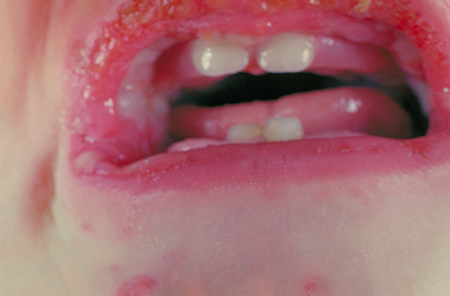
Doenças por rickettsias
As rickettsias são pequenos organismos bacilares Gram-negativos transmitidos principalmente por vetores artrópodes (pulgas, piolhos, ácaros ou carrapatos).
As riquetsioses do tipo febre maculosa transmitida por carrapatos são as infecções por rickettsias associadas a viagens mais frequentemente relatadas.
Aproximadamente 20 espécies estão associadas à febre maculosa.
A maioria dos casos ocorre no verão e no início do outono.
Aproximadamente metade dos pacientes não se lembra da exposição ao carrapato.[70]
Outras características de doença por rickettsias podem incluir:
Febre, com erupção cutânea começando nos punhos e tornozelos como máculas petequiais, disseminando-se centralmente; ocasionalmente lesões maculopapulares se desenvolvem posteriormente
Cefaleia, sintomas gastrointestinais e mal-estar (comuns)
Envolvimento neurológico (incomum).
Os exemplos incluem a febre maculosa das Montanhas Rochosas (EUA, Canadá; Américas Central e do Sul, incluindo Brasil) e a febre maculosa do Mediterrâneo (África, Europa, Índia, Oriente Médio).[71]
Doença sistêmica ou reumática
Doença do enxerto contra o hospedeiro aguda (DECHa)
Pode ocorrer após o transplante alogênico de células-tronco hematopoéticas. A DECHa pode ser induzida pelas células T imunocompetentes do doador transferidas a um hospedeiro imunocomprometido, onde a reação tem a pele (erupção cutânea), o trato gastrointestinal (diarreia) e o fígado (hepatite colestática) como alvos.
A incidência de DECHa varia de cerca de 30% a mais de 50%, mas parece estar diminuindo com o tempo.[72][73] A frequência depende do grau de compatibilidade entre o doador e o receptor, ocorrendo em até 40% dos irmãos com HLAs idênticos e em mais de 50% daqueles que receberam transplantes de doadores não aparentados.[73][74][75]
O exantema maculopapular geralmente é de natureza eritematosa e pruriginosa. A erupção cutânea geralmente começa nas mãos e pés, como um eritema acral, e também é frequente na parte superior das costas, orelhas, bochechas e pescoço. Casos graves podem estar associados a eritrodermia difusa e descamação, e as membranas mucosas (principalmente a conjuntiva) podem estar envolvidas. O comprometimento do trato gastrointestinal e hepático ocorre vários dias após o aparecimento dos achados cutâneos.[Figure caption and citation for the preceding image starts]: Doença do enxerto contra o hospedeiro (DECH) cutânea, aguda (grau I)Cortesia do Dr John Levine, Professor, Blood and Marrow Transplantation Program, University of Michigan; uso autorizado [Citation ends].
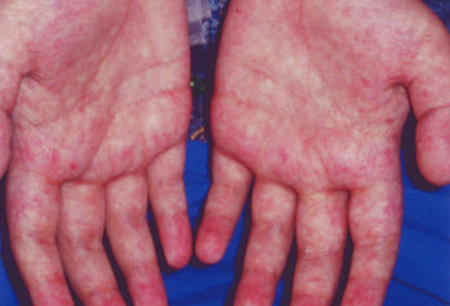
Geralmente, o início da erupção cutânea ocorre de 1 a 3 semanas após o transplante. O paciente fica clinicamente doente e frequentemente apresenta febre.
Metade dos pacientes com DECHa de moderada a grave pode morrer como consequência.[76]
Doença de Kawasaki (síndrome do linfonodo mucocutâneo)
Uma doença febril multissistêmica aguda que afeta principalmente crianças <5 anos.
O sexo masculino é mais comumente afetado do que o feminino, e nos EUA continental há mais casos durante o inverno e a primavera.[77]
A causa é desconhecida, embora se suspeite de etiologia infecciosa.
Os critérios de diagnóstico incluem febre por 5 dias associada a pelo menos quatro dos cinco sinais a seguir:[77][78]
Hiperemia conjuntival
Linfadenopatia cervical, geralmente unilateral
Alterações orofaríngeas (incluindo hiperemia, fissuras orais, lábios rachados e língua em morango)
Alterações nos membros periféricos (incluindo a descamação das mãos e pés, eritema e edema)
Rash polimorfo.
A erupção cutânea é tipicamente generalizada e maculopapular, sem petéquias; o eritema perineal é particularmente pronunciado. A erupção cutânea se assemelha ao exantema viral, embora seja essencial reconhecê-la devido a possíveis complicações com risco à vida da doença de Kawasaki não tratada:
Comprometimento cardíaco (complicação mais grave), incluindo aneurisma nas artérias coronárias (a causa mais comum de morte), miocardite e insuficiência cardíaca congestiva
Comprometimento de múltiplos órgãos (comum) afetando o sistema nervoso central, olhos, rins e sistema gastrointestinal (incluindo hidropisia da vesícula biliar).
A vasculite de vasos de pequeno e médio calibre contribui para a patologia.
Artrite idiopática juvenil sistêmica (anteriormente conhecida como artrite reumatoide juvenil ou doença de Still) e doença de Still do adulto (quando começa em pacientes com mais de 16 anos)
Febre alta periódica (geralmente no final da tarde, atingindo o pico no fim do dia e, depois, remitindo) e artralgias geralmente precedem a erupção.[79]
A erupção do exantema maculopapular associado à artrite idiopática juvenil sistêmica geralmente é transitória (recorrendo com febre), eritematosa e não pruriginosa. O tronco e os pontos de pressão geralmente são afetados.[80]
A erupção maculopapular associada à doença de Still do adulto é rosa-salmão, não pruriginosa e é acompanhada de febre.
O diagnóstico pode ser significativamente protelado, mas é suspeito no contexto de febres periódicas na ausência de causas infecciosas e artrite.
O uso deste conteúdo está sujeito ao nosso aviso legal